- Barajar
ActivarDesactivar
- Alphabetizar
ActivarDesactivar
- Frente Primero
ActivarDesactivar
- Ambos lados
ActivarDesactivar
- Leer
ActivarDesactivar
Leyendo...
Cómo estudiar sus tarjetas
Teclas de Derecha/Izquierda: Navegar entre tarjetas.tecla derechatecla izquierda
Teclas Arriba/Abajo: Colvea la carta entre frente y dorso.tecla abajotecla arriba
Tecla H: Muestra pista (3er lado).tecla h
Tecla N: Lea el texto en voz.tecla n
![]()
Boton play
![]()
Boton play
![]()
180 Cartas en este set
- Frente
- Atrás
|
Quais são as indicações de laparotomia exploradora no trauma abdominal fechado?
|
1) Hipotensão
2) Peritonite 3) Foco hemorragico peritoneal (fast ou LPD +) 4) Hernia diafragmatica (RX) 5) Pneumo ou pneumoretroperitonio (TC) 6) Lesão de visceral oca ou vesicula biliar 7) Lesão de pancreas com rotura do ducto de Wirsung 8) extravasamento de contraste na cavidade abdominal 9) Duvida diagnostica |
|
Quais são os fatores que indicam falha do TNO?
|
1) Peritonite
2) Queda hematimetrica 3) Hipotensão persistente |
|
Quais são os criterios para realizar o tratamento não operatório?
|
1) Relacionados ao hospital:
- equipe medica 24h - equipe horizontal - centro cirúrgico/ anestesista/ banco de sangue 24hrs - laboratorio 24 hrs - TC 24hrs 2) Relacionados ao doente: - estavel hemodinamicamente - ausência de sinais de peritonite - com TC comprovando lesão de figado, baço ou rim - ausencia de indicações de LE 3) Criterios relativos - ausencia do comprometimento do nivel de consciencia - ausencia de lesões graves associadas |
|
Qual o algoritimo para uma trauma abdominal fechado?
|
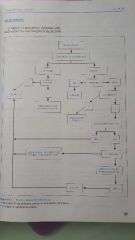
|
|
Quais as indicações cirúrgicas da hernia abdominal?
|
• Criança - congenita:
1) Associada à hernia inguinal 2) >2cm 3) Associada a DVP 4) Se presente após 4 a 6 anos • Adulto: 1) Sintomatica 2) Ascite volumosa |
|
Onde se localiza a hérnia de Spiegel?
|
Entre a borda lateral do reto abdominal e a linha semilunar
|
|
Onde se localizam as hérnias de Grynfeltt e a de Petit?
|
• Grynfeltt: na região lombar superior (abaixo da 12° costela)
• Petit: na região lombar inferior (acima da crista iliaca) |
|
Quais são os hormônios orexigenos e anorexigenos? Como esses hormônios se encontram no individuo obeso?
|
• Orexigenos: grelina (dim. com o estomago cheio)
• Anorexigeno: CCK, GLP1, PYY, leptina ☆ no individuo obeso há aumento de grelina e diminuição de hormonios anorexígenos causando menor sensação de saciedade |
|
Qual a classificação do IMC?
|
Eutrofico: 20 a 24.9
Sobrepeso: 25 a 29.9 Obeso grau 1 - leve: 30 a 34.9 Obesidade grau 2 - moderado: 35 a 39.9 Obesidade grau 3 - morbida: 》40 Superobeso: 》50 Supersuperobeso: 》60 |
|
Qual a indicação de cirurgia bariátrica?
|
1) Obesidade morbida (IMC》40)
2) Obesidade grau 2 ou moderado (IMC》35) + comorbidades (DAC, DM, HAS, DLP, SAOS, ICC, FA, asma grave não controlada, AVC, infertilidade, SOP, osteoartrose, DRGE com indicação cirurgica) 3) Intratabilidade clinica apos tentativa de 6 meses 4) Psicologicamente estavel (sem alcoolismo ou uso de outras drogas ilicitas) 5) sem disturbios endocrino (Sd de Prader Willy) |
|
Quais os tipos de cirurgias bariatrica e seu mecanismo de perda de peso?
|
1) Restritivas:
- Banda gastrica - Sleeve 2) Mistas: - Bypass gastrico em Y de roux: muito restritiva e pouco desabsortiva - Scopinaro e switch duodenal: muito disabsortivas e pouco restritiva |
|
No sinal do cinto de segurança deve se suspeitar de lesão de qual órgão?
|
Delgado
|
|
Pneumotórax hipertensivo: mecanismo, clinica, diagnóstico e conduta imediata e definitiva.
|
• Mecanismo:
- Penetrante: - Contuso: "saco de papel" rompimento alveolar pelo trauma • Clinica: - desvio da linha media com dobramento dos vasos da base - turgência jugular - hipotensão (choque obstrutivo) - timpanismo - ausculta MV abolido • Diagnostico: clinico • Cd imediata: puncionar na 2o EIC linha hemiclavicular • Cd definitiva: drenagem no 5o EIC entre a linha axilar anterior e media |
|
Qual a suspeita se o pneumotórax foi drenado mas não houve melhora? Como estabilizar, diagnósticar e tratar definitivamente?
|
• Suspeita de lesão de bronquiofonte (de grande via aérea). Entra mais ar do que esta saindo.
• Estabilizar: IOT seletiva ou 2o drenagem • Diagnóstico: broncoscopia • Cd: toracotomia |
|
Pneumotorax aberto: fisiopatologia, conduta imediata e definitiva
|
• Fisiopato: trauma toracico penetrante maior que 2/3 do diametro da traqueia
• Conduta imediata: curativo de 3 pontas • Conduta definitiva: drenagem em selo d' agua |
|
Qual conduta no PTx simples ou pequeno (>20 a 30% do HTx) ? Qual a exceção a essa conduta?
|
• Conduta expectante (não drenar) exceto se for realizar procedimento que aumente a pressão como transporte aéreo ou VM
|
|
1) Qual o choque nais comum?
2) Por onde ocorre sangramento? 3) O que fazer? Qual a conduta na impossibilidade de pegar acesso periferico? À reposição volemia deve ser feita com qual tipo de soro e em qual volume? |
1) Choque mais comum é o hipovolemico (por perda de sangue)
2) onde sangra? Torax, abdome, pelve e femur 3) Reposição com solução cristaloide isotônicos aquecido (37 a 40oC) de 1 a 2 L em adultos ou 20 ml/kg em crianças em acesso central, safena ou intraosseo (criança menor que 6a) |
|
Qual o calculo da estimativa de perda volemica?
|
• Classe 1:
- PA: normal - FC: normal - Perda: pequena (<750ml) - Cd: só SF • Classe 2: - PA: normal - FC: >=100 - Perda: >= 15% ou >=750 ml - Cd: só soro • Classe 3 - PA: hipotensão - FC: >= 120 - Perda: >=30% ou >= 1500 ml - Cd: pode repor sangue • Classe 4: - PA: hipotensão - FC: >= 140 - Perda: > 40% ou >2000ml - Cd: sangue |
|
Como avaliar a resposta a reposição volemica?
|
Avaliar a resposta por meio da diurese e dos sinais vitais
0,5 ml/kg/h : Adulto 1 ml/kg/h: criancas 2 ml/kg/h: menor que 1 ano |
|
Quais as contra indicações ao cateter vesical? Qual exame solicitar antes de realizar cateterismo?
|
• CI a sondagem vesical:
- hematoma perineal ou escrotal - sangue no meato - elevação da prostata no toque retal - retenção urinaria ou fratura pelvica • Solicitar retrocistografia retrograda - Se positivo - cistostomia |
|
Como realizar o controle da hemorragia?
|
Compressão local + torniquete (+ ou - 6h)
|
|
Qual a complicação e a conduta na fratura pelvica?
|
• Fratura em livro aberto - choque venoso
• Fixaçao na linha trocanterica do femur |
|
Lesão pancreática: conduta
|
- A maioria é conduta cirurgica
• Sem lesão de ducto: drenagem • com lesão do ducto: 1) Corpo e cauda: à esquerda da veia mesenterica superior pancreatectomia distal e drenagem 2) cabeça: - lesão simples: ressecção e drenagem - lesão grave com lesão do duodeno: cirurgia de whipple |
|
Tórax instavel: definição, clinica e conduta?
|
1) Torax instavel: fratura de pelo menos 2 costelas consecutivas em dois pontos diferentes de cada arco costal
2) clinica: - respiração paradoxal - dor 3) Conduta: - analgesia e O2 |
|
Contusão pulmonar: tratamento? Qual indicação de entubar?
|
• Conduta:
1) FST respiratoria 2) Analgesia 3) Oxigenioterapia (mascara de O2 ou VM) • indicação de IOT: - se PaO2 <65 ou sat <90% |
|
Hemotorax: Fisiopato, clinica, e conduta
|
• Fisiopato: sangue do parenquima pulmonar sendo portanto autolimitado
• Clinica: desvio da traqueia, ausencia de MV, hipotensao, turgencia jugular, macicez a percussão • Cd: drenagem em selo d' agua |
|
Qual cirurgia realizar se houver lesão no terço distal ou lateral ou posterior do reto?
|
colostomia de proteção + drenagem pre sacra
|
|
Quando é indicada a toracotomia de reanimação?
|
Indicado no trauma penetrante toracica com paciente em AESP e sinais de vida (reflexo pupilar, movimentos espontaneos, atividade organizada no ECG)
|
|
Contusão miocardica: clinica, diagnóstico e conduta
|
• QC: insuficiencia de VD, arritmia, bloqueio de RAmo direito
• Diagnostico: eco com discinesia de parede • Cd: monitorizacao e dobuta (?) |
|
Tamponamento cardiaco: fisiopatologia, clinica, diagnóstico, conduta.
|
• Fisiopato: trauma penetrante maior que 100 a 200 ml
• QC: triade de Beck - Hipofonese de bulha - estase jugular - hipotensão • diagnostico: - clinico e FASt • Cd: Pericardiocentese com retirada de 10 a 20 ml de sangue Definitiva: toracotomia |
|
Qual a conduta na sd compartimental abdominal?
|
• Se grau III (PIA entre 21 a 25mmHg ou 28 a 33 cm de H20)
- posição supina - reposição de volume cuidadosa - drenagem de coleções intra abdominais - Se não melhorar, com abdome tenso ou insuficiência respiratória ou renal considerar descompressão • Se grau IV: PIA >25 mmHg (>33 cm H20) - descomprimir - Bolsa de Bogotá: evita que a alça fique colada • Se PIA >=21 mmHg + TCE grave+HIC = descomprimir |
|
Estenose de traqueia: quando ocorre e como realizar o diagnostico?
|
• Ocorre na IOT com pressão de cuff elecada causando inflamação da traqueia e cicatrização após necrose
• Diagnostico: laringoscopia ou broncofibroscopia |
|
Quais são os critérios de retirada do dreno?
|
1) fluxo de dreno menor que 150ml
2) melhora dos sintomas 3) adequada ventilação/ expansividade pulmonar (sem liquido ou ar residual) |
|
Perfuração do duodeno: quadro clínico, sinais radiologicos e conduta
|
1) QC: Retropneumoperitonio
- Dor lombar que irradia para escroto ou grandes lábios - Creptação ao TR - Escoliose antalgica 2) Sinais radiologicos: - ar delineando o rim 3) Cd: - laparo |
|
Qual definição de aneurisma?
|
• Definição: dilatação de mais de 50% do diâmetro transverso do vaso. Se a dilatação for menor que 50% trata se de uma ectasia
|
|
Quais as causas de aneurisma e sua principal?
|
• Causas de aneurisma:
1) aterosclerose (degenerativo): principal 2) vasculite 3) infeccioso 4) trauma |
|
Qual o valor de normalidade e o valor alterado de um aneurisma ?
|
•Homem:
- VN: 1,4 a 2,4 - aneurisma: >3 • Mulher: - VN: 1,2 a 2,1 - aneurisma: >2,6 |
|
Qual a classificação segundo a localização de um aneurisma?
|
Classe 1: infra renal - forma mais comum com um colo aneurismatico
Classe 2: justa renal - sem colo aneurismatico Classe 3: para renal - engloba a emergência das a. Renais Classe 4: supra renal - engloba abaixo e acima das a renais |
|
Quais os fatores de risco para formação de um aneurisma? Qual fator de proteção?
|
• FR: Tabagismo, sexo masculino, DPOC, HAS, hipercolesterolemia, HF, raça branca, relação com hérnia inguinal
•FP: DM, sexo feminino e raça negra |
|
Qual a clinica de um aneurisma?
|
- assintomático na maioria das vezes
- massa abdominal pulsatil - sopro abdominal - dor abdominal ou lombar - achado incidental |
|
Quais exames solicitar no aneurisma, quando solicita los?
|
•USG: bom para diagnóstico e acompanhamento do aneurisma
1) Entre 2,6 a 2,9 cm: acompanhar de 5/5 anos 2) Entre 3 e 3,4 cm: acompanhar de 3/3 anos 3) Entre 3,5 a 4,4: acompanhamento anual 4) Entre 4,5 a 5,4: acompanhamento a cada 6 meses • angiografia: delineamento anatomico pre operatorio (relação das arterias renais,ilíacas e trombos) |
|
Qual o tratamento não cirurgico e quando é indicado operar um aneurisma?
|
1) cessar tabagismo: é FR e favorece a ruptura
2) acompanhamento com USG 3) controle das HAS, DLP (menor risco cardiovascular) • indicado operar: 1) aneurisma maior que 5,5 cm 2) aneurisma sacular 3) crescimento maior que 0,5 em 6 meses ou maior que 1 cm em 12m 4) sintomatico 5) complicações: infecção, embolização |
|
Quais as opções terapêuticas cirúrgicas no aneurisma? Qual a melhor tecnica?
|
1) Reparo aberto
2) Reparo endovascular: melhor técnica |
|
Quais os criterios anatomicos necessarios para realizar um reparo endovascular?
|
1) colo aneurismatico maior que 15 mm para fixação proximal, sem trombo ou calcificação
2) espaço entre as ilíacas de pelo menos 20mm livre de oclusao, calcificação e/ou trombo |
|
Contusão do duodeno: quadro clinico, sinais radiológicos e conduta
|
1) QC:
- Hematoma de parede duodenal - Vomitos pos trauma 2) Sinais radiologicos: Rx contrastado com imagem em mola em espiral ou empilhamento de moeda 3) Cd: - Descompressão gastrica e NPT - Se não houver melhora em 2 sem --> Laparotomia |
|
Como é o repara aberto no aneurisma?
|
Abertura do saco aneurismatico apos o clampeamento -- retirar trombo e debris -- sutura proximal ou distal -- fechar saco aneurismatico sobre a prótese e evitar aderencias
|
|
Como é o reparo endovascular no aneurisma? Qual a vantagem sobre o reparo aberto?
|
Acesso venoso pela femoral - passa fio guia apos cateterizar - coloca a endoprotese
• Reparo por endoprotese tem menor mortalidade a curto prazo. A longo prazo as duas se igualam |
|
Quais as complicações do reparo aberto?
|
1) IAM (mais comum)
2) colite isquemica por clampeamento do a mesenterica inferior 3) infecção da protese: quadro inflamatório infeccioso. Fazer ATB, ressecção da protese, ligadura da aorta distal, derivação extra anatomica 4) IRA |
|
Quais as complicações do reparo endovascular? Qual o tipo mais comum?
|
• Complicação endoleak (vazamento de sangue pela protese)
I) próximo a fixação do vaso por falha na fixação II) fluxo retrogrado de sangue pela a. Lombares -- mais comum III) prótese com dissociação entre os módulos da prótese IV) aumento da porosidade pela prótese |
|
Na ruptura da aorta abdominal, quais são os fatores de risco, a triade clinica, complicacao e a conduta? Qual parede mais comum de romper?
|
• FR: Tabagismo, mulher, diagnostico com diâmetro aumentado, expansão aceleradas
• Clinica: triade 1) hipotensao 2) massa abdominal 3) dor abdominal • Complicação: - colite isquemica • Cd: depende da estabilidade - pcte estavel: faz angiotc primeiro para avaliar a anatomia e a possibilidade de terapia endovascular - pcte instavel: avaliar a possibilidade de terapia endovascular no CC Faz acesso com balão de oclusão aortica para estabilizar o sangramento - aortografia para avaliar se há anatomia favoravel se sim: endoprotese Se não: aberta |
|
Doença arterial periferica: sinonimia, definição, FR.
|
• sinonimia: doença arterial obstrutiva crônica periferica
• definição: oclusão ou semi oclusão das arterias dos MMII • FR: tabagismo, hipercolesterolemia, HAS, DM, idade (6 a 7a decada) |
|
Doença arterial periferica: clinica, EF
|
• clinica:
- claudicação intermitente - diminuicao de pulso - pele fria - rarefacao de pelos - Sd de lerinche: impotencia e claudicação de ambos os MMII - Sd de Buerguer: palidez e hiperemia reativa do Membro com a elevação de 60o - isquemia critica: dor ao repouso e/ou ulceras que não cicatrizam - revascularização |
|
Doença arterial periferica: diagnóstico
|
- Historia + EF
- ITB: índice do tornozelo - braço = Past - Pasb (NL: 1,1 +|- 0,1) Se 0,9 a 0,5: Claudicação intermitente Se menor que 0,4 isquemia critica - mais usado para o acompanhamento e não diagnostico - duplex scan, angioTC, arteriografia |
|
Doença arterial periferica: tratamento medidas gerais
|
1)interrompe o tabagismo
2) uso de IECA 3) controle da PA Se maior que 60: 150/90 Se menor que 60: 140/90 4) AAS 5) estatina: LDH <70 a 100 6)BB para pacte coronariopata |
|
Doença arterial periferica: medidas para a claudicação
|
- exercicios programados: 30 min 4x semana de atividade aerobica para aumentar a distancia
- cilostazol: vasodilatador do MMII |
|
Trauma do intestino delgado: qual a cirurgia?
|
1) Lesão menor que 50% da circunferencia: rafia primaria
2) Lesão maior que 50% da circunferência: ressecção e anastomose primaria |
|
Conduta na doença arterial periferica: quando intervir, qual tipo de tratamento
|
Intervir: isquemia critica, dor intermitente, incapacitante, ulcera isuemica,necrose
1) angioplastia: dc aortoiliaca (pcte com alto risco cirurgico) ou dc femoral sup localizada 2) revascularização: dc aortoilica, dc femoropoplitea |
|
Oclusão arterial aguda dos MMII: o que é, causas e suas particularidades
|
• O que é: " IAM" dos membros inferiores. Processo isquêmico agudo de oclusão arterial de MMII
• Causas: 1) Trombotica: pcte com DAP previo. Tem poucos sintomas por já ter circulação colateral pelo processo de isquemia crônico 2) Embolica: FA + quadro mais agudo. Normalmente ocorre na bifurcação da femoral comum mas tbm pode ocorrer na bifurcação da ilica, aorta, poplítea e tibiofibular |
|
Oclusão arterial aguda dos MMII:
1)QC, 2) Quais os tecidos mais sensíveis e os mais resistentes a isquemia |
• QC:
P: pulseless P: pain P: parestesia. O dorso do pé pode ser o primeiro acometido P: poiquilotermia P: palidez p: paralisia • tecido mais sensível a isquemia = nervos • tecido mais resistente pele e ossos |
|
Classificação de Rutherford
|
I) viável e sem ameaça do membro
II) ameaça do membro, mas reversivel com o tratamento II) ameaça do membro, mas reversivel com tratamento emergencial III) inviavel - rigidez muscular (=amputação) |
|
Oclusão arterial aguda dos MMII: tratamento por causa de oclusão
|
• Tratamento:
1) Embolia: classe IIb - EF localiza bem a artéria acometida - tromboembolectomia: arteriotomia ou cateter de fogarty (balonado) - Se Cx: bypass 2) Trombo: classe I; classe II - EF não localiza a obstrução portanto fazer arteriografia - trombolitico 3) Se classe III: amputar |
|
O que é a sd de reperfusao?
|
São as repercussões decorrentes da reperfusao de um vaso causando edema e sd compartimental.
Pode ocorrer mioglobinuria com NTA e IRA, hiperK com arritmia e acidose metabolica por aum de ac lactico |
|
Qual indicação de fasciotomia?
|
Pressao do Membro>20
Isquemia>6h Deficit motor |
|
Qual a medida das partes do reto? Qual parte compõe o reto baixo?
|
• Medidas do reto:
1) alto: até S3 com 15 cm 2) medio: até 10 cm 3) inferior: 6 cm • Reto baixo: porção do reto alcançada pelo TR Constituída pelo reto baixo e medio (~10cm) |
|
Onde inicia o canal anal? Qual sua importância patologica? O que a linha pectinea delimita?
|
• Inicio: Inicia se da linha pectinea (ou denteada) até 4 a 5cm acima
• Importância: onde é encontrada as glandulas de Chiari que quando inflamadas causam abscesso anorretal • linha pectinea: Delimita a transição do epitélio colunar do reto e o epitélio escamoso do canal anal |
|
Definição de hemorroida e fissura anal.
|
• Hemorroida: alteração do plexo hemorroidario causando pouca dor e muito sangramento
• Fissura: rasga abaixa da linha pectinea causando muita dor e menor sangramento |
|
Lesão do intestino grosso e reto: qual a conduta cirurgica?
|
1) Rafia primaria se preencher todos os critérios abaixo:
- <50% da circunferência da parede - cirurgia precoce (4 a 6h) - menos que 6 concentrados de hemácia - estabilidade hemodinâmica - ausência de lesão vascular 2) Ressecção com anastomosr primária: estabilidade e não preenche algum dos critérios acima 3) Hartman ou controle de danos: - na instabilidade hemodinâmica |
|
Qual a diferença de uma hemorroida que inicia acima da linha pectinea ou abaixo? Quais fatores predispõe a formação de hemorroidas?
|
• Tipos:
1) acima da linha pectinea: hemorroida interna - doi pouco e sangramento 2) abaixo da linha pectinea: hemorroida externa - doi muito e sangra menos |
|
Classificação de hemorroida interna e tratamento.
|
1o grau: sem prolapso
- dieta rica em fibras e aumento da ingesta hidrica 2o grau: com prolapso redutível espontaneamente - ligadura ou fotocoagulação com ligador e anuscopio de forma ambulatorial 3o grau: com prolapso redutivel manualmente - ligadura + cirurgia 4o grau: cirurgia (hemorroidectomia) |
|
Qual valor para um hemorroida interna refrataria?
Quando utilizar do tratamento cirúrgico? Quais as opções de tratamento cirurgia na hemorroida interna? |
• Refrataria: após 4 tentativas de ligadura sem sucesso
• Utilizar o tratamento cirurgico: Para grau 3 ou 4 e complicada de qualquer grau (estrangulamento, fissura, ulcera ou fistula) • Cirurgia de Milligan-Morgan (aberta) e Ferguson (Fechada) - aberta: tudo aberto para cicatrizar por segunda intenção por uma ferida contaminada |
|
Quais as CI a ligadura?
|
1) Imunodeficiencia
2) Coagulopatia 3) Uso de anticoagulante |
|
Qual o quadro clinico da hemorroida externa? Qual a etiologia e a conduta?
|
• QC: sangramento e dor
• Etiologia: - Precoce: menos de 72h Excisão da trombose e do plicoma de forma ambulatorial com cicatrização por segunda intenção - Tardia: mais que 72h Banho de assento, fibras, analgesico, AINE e hidratação • anestesia local/ cuidado com m. Esfincter externo |
|
Fissura anal: local que ocorre com maior frequência, e fisiopato.
|
• Local:
- Da margem anal até a linha denteada - localizada na linha media posterior (90%) e na linha media anterior (10%) • Fisiopato: um ciclo Fissura com dor - contração esfincteriana - hipertrofia - isquemia - fissura e dor |
|
Fissura anal: etapas de fissura anal seu QC, localização e TTO
|
1) Aguda (até 6 sem):
• QC: dor ao evacuar, com pouco sangramento (sangue só no papel) com fundo avermelhado • localização: linha mediana posterior • Tratamento: com fibras + emolientes topicos (pomadas) + - Lidocaina (dim a dor) quando houver fissura - Diltiazem (dim a tonus muscular) na hipertonia - Corticoide se houver isquemia 2) Cronica (+6sem): • Triade de fissuras - Plicoma sentinela - Paplite hipertrofica: endurecimento das bordas com aumento do tecido na linha denteda - Fissura com fundo esbranquiçado • Localizado na linha mediana • TTO: esfincterotomia lateral interna - retirada parcial - lateral retirada das fibras laterais do musculo mais tenso |
|
Abscesso perianais:
- O que é? - quais os tipos e sua frenquencia? |
1) Inflamação e infecção das glândulas de Chiari localizadas na criptas anais que termina entre os esfincteres
2) tipos: - Submucosa: mais raro - Interesfincteriano: mais comum - Perianal: mais comum - Isquirretal: mais raro - Pelverretal: mais raro |
|
Quais as particularidades de cada tipo de abscesso perianal?
|
P perianal: mais comum
- dor continua + abaulamento + febre I interesfincteriano: mais comum - origem das fistulas, sem abaulamento, com desconforto P pelve retal: diverticulite complicada, mais raro I isquiorretal dor em nadega, mais grave, evolui para fournier, mais rato |
|
Qual o tratamento dos abscessos perianais?
|
- Drenagem de urgencia para evitar gangrena de Fournier
- Fazer no CC se sepse/ dificil localização / imunossupressao (AIDS, DM, QT e RT) - ATB: se fizer em CC |
|
Qual cirurgia realizar se houver lesão no terço distal ou lateral ou posterior do reto?
|
colostomia de proteção + drenagem pre sacra
|
|
Fistula anais:
1) O que é? 2) Quando ocorre? 3) Tipos 4) Regra de Goodsalmon 5) Tratamento |
1) O que é?
- comunicação anomala entre o epitelio intestinal e a pele por sequela crônica de abscesso anorretal 2) Quando ocorre? Quando houve abscesso anorretal 3) Tipos: - Interesfincteriana (45%) - Transesfincterinana (30%) - Supraesfincteriana (20%) - Extraesfincteriana (5%) 4) Regra de Goodsalmon: - regra para fistulas simples - com paciente em posição genupeitoral traça se uma linha imaginaria horizontal dividindo em superior (posterior - sacro) e inferior (anterior - sinfise) - se orificio externo anterior liga se ao orificio interno por um caminho reto e curto - se orificio externo posterior desloca se para a linha media posterior com uma curva 5) Tratamento: - Fistula simples: Interesfincteriano ou transesfincteriano: fazer fistulotomia ou fistulectomia - Fistula complexa: supra ou extraesfincteriana Utiliza um dreno de Seton (Sedenho) |
|
Qual os tipos histologicos do canal anal e principais linfonodos acometidos?
|
1) Carcinoma epidermoide:
- localizado na linha pectinea e canal anal - Drena para linfonodo perirretal e paravertebral (pesquisar meta abdominal) - CEC (escamoso) - transição: linha pectinea 2) Adenocarcinoma: - Tumor de retodistal: acima da linha pectinea - Drena para linfonodo inguinal e femoral |
|
CEC colorretal:
1) FR: 2) Tratamento: 3) Estadiamento: |
1) FR:
- HPV - Imunossupressão - promiscuidade - sexo anal - tabagismo - CA de vulva e vaginal 2) TTO: - Esquema Nigro: QT e RT exclusiva (taxa de cura de 80 a 90% desde que não haja metastase) - Se houver recorrencia ou persistencia, fazer cirurgia de Miles (cirurgia abdomino perineal) - RT ou QT neoadjuvante para diminuir ao maximo o tumor e preservar o esfincter 3) Estadiamento: - TC - RNM de pelve - PET CT (detecta pequenas metastases) - solicitar HIV / CD4 |
|
Banda gastrica:
1) Tipo de bariatrica 2) O que é 3) Pontos negativos |
1) Tipo de bariatrica: restritiva
2) O que é: cria se un reservatorio controlado pelo proprio pacte 3) Pontos negativos: - reengorda - pouco efetivo (pcte que controla) |
|
Sleeve:
1) Tipo de bariatrica 2) O que é 3) Pontos negativos |
1) Tipo de bariatrica: restritiva
2) O que é: retirada do fundo e corpo do estomago não havendo produção de grelina 3) Pontos negativo: risco de estenose. Para se evitar, passar uma sonda nasogastrica que molda o estomago 4) Pontos positivos: - bom resultado - faz un fluxo lentificado que diminui a ingesta |
|
Bypass em Y de Roux:
1) Tipo de bariatrica: 2) O que é: 3) Pontos negativos |
1) Tipo de bariatrica: muito restritiva e mod desabsortiva
2) O que é: restrição com reservatorio gastrico diminuido (15 a 20 ml) 3) Bom para quem? Pacientes obesos morbidos portadores de DM2 ( aumento da produção de GLP1 melhorando as celulas Beta pancreaticas) |
|
Switch duodenal (cx de Hess Marceau):
Como é? |
Retirada de grande quantidade do Id deixando 1m mantendo o piloro. Feita em 2 tempos dando origem ao sleeve
|
|
Quais as complicações do sleeve e do switch duodenal?
|
1) Switch:
- Desnutrição proteica - deficiencia de vit A, D, E, K - deficiencia de Fe, B12 e B1 2) Sleeve: - Fistula do angulo de Hiss (na JGE) - reforço com sutura 3) Bypass gastrico: - Fistula gastroenteroanastomose: com conteudo alimentar ou salivar - Fistula duodeno jejunal: biliar com secreção biliosa - deficit de B12 e ferro: atraso do encontra da cianocobalamina - sd de wernicke: deficiencia de B1 - dumping - Fistula da hernias de peterson: hernia interna após cx -- faz TC de urgencia |
|
Qual cirurgia bariatrica escolher para cada situação ?
|
1) Sleeve:
- mais facil, rapida - Não fazer para os pactes com SM - todos exceto DM ou DRGE 2) Bypass gastrico: - todos incluindo DRGE e DM ou SM ou HAS 3) Switch duodenal: superobesidade e supersuperobeso |
|
Hematoma retroperitonial: conteudo e cd
|
• Zona 1: aorta e cava
- contuso: explorar (exceto retrohepatico) • Zona 2: rins e adrenais - contuso: não explorar (exceto se expandindo) • Zona 3: vasculatura pelvica - contuso: não explorar (exceto expandido ou exsanguinando) • se penetrante em zonas 1,2,3 explorar sempre |
|
O que a cirurgia de controle de dano evita? Como ela funciona?
|
• evita a tríade mortal:
1) Hipotermia 2) Coagulopatia 3) Acidose • primeira cirurgia breve com reanimação em UTI com uma segunda abordagem (reoperação planejada) |
|
Sd. Compartimental abdominal: qual a PIA normal, o da hipertensão abdominal e o da sd compartimental abdominal?
|
1) PIA: 5 a 7 mmHg
2) hipertensão abdominal: >= a 12 mmHg mantida ou repetida 3) Sd compartimental: acima do grau 3 ou seja PIA >= 21 mmHg ou PAM - PIA <60 + lesão de órgãos |
|
Qual a conduta na sd compartimental?
|
• Se grau III (PIA entre 21 a 25mmHg ou 28 a 33 cm de H20)
- posição supina - reposição de volume cuidadosa - drenagem de coleções intra abdominais - Se não melhorar, com abdome tenso ou insuficiência respiratória ou renal considerar descompressão • Se grau IV: PIA >25 mmHg (>33 cm H20) - descomprimir - Bolsa de Bogotá: evita que a alça fique colada • Se PIA >=21 mmHg + TCE grave+HIC = descomprimir |
|
Quais exames solicitar no trauma abdominal?
|
1) Estabilidade hemodinâmica:
- Solicitar TC 2) Instabilidade hemodinâmica: # Lavado peritonial: mais S - Positivo: se resto alimentar ou >= 10 ml de sangue - Negativo: infundir solução cristalóide aquecida e aguardar 5 min para coletar o efluente. Será positivo se Hemacia > 100 000 Leuco>500 Amilase > 175 Bile presente # FAST: pesquisar lojas.. 1) Hepatorrenal 2) Esplenorrenal 3) Saco pericardico 4) Pelve ou fundo de saco se extendido pode se pesquisar um quinto local espaço pleural |
|
Quais os sinais de fratura de base de crânio? O que não fazer nesse caso?
|
1) Sinal de Battle
2) Sinal do Guaxinim 3) Hemotimpano 4) Rinorreia 5) Otorreia • Não passa sonda nasogástrica |
|
Quais os sintomas do choque medular e do neurogenico? Quais suas diferenças?
|
• Choque neurogenico: perda da aferencia simpatica.
- QC: queda da PA, queda da FC e vasodilatação • Choque medular: pancada na medula - QC: Deficit neurologico, flacidez, arreflexia - Avaliar por meio do reflexo bulbo cavernoso (primeiro a sumir e primeiro a voltar) |
|
Escala de coma de glasgow:
|
# Resposta Motora:
1) Responde a comando 2) Localiza a dor 3) Retira o membro com estimulo doloroso 4) Flexão (decorticação) 5) Extensão (descerebração) 6) Sem resposta # Resposta Verbal: 1) Orientada 2) Confusa 3) Palavra desconexas 4) Palavra incompreensiveis 5) Não fala # Resposta Ocular: 1) espontânea 2) estimulo verbal 3) estimulo doloroso 4) Não abre - leve: 14 a 15 - mod: 8 a 13 - grave:<8 |
|
Quais as lesões difusas e focais no TCE?
|
• Lesão cerebral difusão
1)Lesão axonal difusa 2)Concussão cerebral • Lesão cerebral focal 1) Extradural 2) Subdural |
|
Qual o quadro clinico da concussão cerebral ?
|
1) Perda da consciência (<6h)
2) Amnesia, confusão 3) Convulsão 4) Perda temporária da função neurológicas |
|
Qual a fisiopato, QC e diagnóstico da LAD?
|
• Fisiopato: lesão por cisalhamento
• QC: perda imediata da consciência Coma>6h • Diagnostico: Glasgow baixo com TC inocente |
|
Anatomia das meninges
|
1) Calota craniana
a.meningea |espaço extradural 2) Extradural v.ponte|espaço subdural 3) Aracnoide espaço subaracnoide|LCR 4) Piamater |
|
Diferença entre a lesão da subdural e da extradural quanto o local, vaso, FR, clinica, TC e CX
|
• Extradural:
- Local:espaço extradural - Vaso: arteria meningea media - FR: trauma grave no osso temporal - Clinica: Intervalo lúcido e concussão da cabeça com perda da consciência - TC: Lesão hiperdensa biconvexa e fratura do osso temoral - Cx: desvio de linha media >=5mm • Subdural: - Local: espaço subdural - Vaso: veias ponte - FR: Atrofia cortical: idosos, alcoolatras, anticoagulante - Clinica: Progressiva - TC: Imagem hiperdensa em crescente que acompanha a convexidade - Cx: desvio da linha media >=5mm |
|
Quais as indicações de TC no TCE leve?
|
1) Idade>= 65anos
2) Suspeita de fratura de base de crânio 3) Sinais de fratura de base de crânio 4) +2 episódios de vomitos 5) Mais que 5' de perda de consciência 6) cefaleia intensa 7) Amnesia retrograda 8) deficit neurologico focal |
|
Na avaliação cardiovascular para preparo pré operatório quando não se deve operar?
|
1) Arritmia grave
2) Angina instável 3) ICC descompensado 4) Valvopatia grave |
|
Quais são as indicações de laparotomia imediata no trauma abdominal penetrante? Qual a conduta se não houve nenhuma dessas condições?
|
• Trauma penetrante:
1) Choque 2) Peritonite 3) Evisceração 4) FAF • Na ausência das alterações acima verificar se houve ou não penetração na cavidade por meio da exploração digital |
|
Quais os critérios que compõem o índice de risco cardíaco revisado?
|
1) DM insulino dependente
2) Doença cerebrovascular (AVC ou AIT) 3) Coronariopatia 4) IC 5) IRenal 6) Cx torácica, abdominal, vascular e suprainguinal |
|
Como avaliar se paciente pode realizar cirurgia?
|
1) avaliar índice de risco cardiaco revisado (IRCR)
- Se menor ou igual a 2 : realizar cirurgia - Se maior que 2: avaliar o gasto energético diario (MET) 2) Capacidade funcional (gasto energético diario) - <4 MET: comer, vestir, andar em volta de casa - entre 4 e 10 MET: subir lance de escada, andar rapido, trabalho domestico - >10 MET: nadar, tenis, futebol Se <4MET = alto risco cardiovascular portanto fazer teste de estresse farmacologico 3)Teste de estresse farmacológico: - se normal operar - se alterado não operar |
|
Como minimizar o risco cardiovascular Pre operatorio?
|
1)BB (iniciar >1 dia da cx) se IRCR >=3
2) Sinvastatina na cirurgia vascular |
|
Classificação de ASA
|
ASA 1: saudável
ASA 2: doença sistemica sem limitação (p ex: HAS controlado; DM controlado) ASA 3: doença sistêmica com limitação mas que não incapacita (p ex: HAS não controlado) ASA 4: doença sistêmica incapacitante (p ex:IC descompensado) ASA 5: moribumdo (p ex: paciente com menos de 24hrs de vida) ASA 6: morte cerebral |
|
Quais exames solicitar no pré operatorio?
|
1) até 45 anos: não solicitar
2) 45 a 54 anos: ECG para homem 3) 55 a 70 anos: ECG +hemograma 4) >70 anos: ECG + hemograma + eletrolitos + glicemia +função renal - Outros exames dependendo da patologia de base |
|
Quais exames solicitar com relação a cirurgia?
|
- Coagulograma: cirurgia cardiaca, torácica, neurocirurgia ou estimativa de perda maior que 2l
- Rx de torax: se cirurgia torácica ou cardiaca |
|
Qual conduta com relação as medicações de uso cronico?
|
• Manter as medicações ate o dia da cirurgia
1) Anti hipertensivo 2) Corticoide: hidrocortisona EV por 24 a 48h pois paciente que faz uso cronico de CT tem baixa produção endógena 3) insulina: reduzir dose por de NPH para 2/3 da dose na noite anterior e 1/2 da dose matinal • Suspender: 1) Anti agregante: suspender 7 a 10 dias antes Se uso por doença Coronariana manter Retirar na NCR para não correrr risco de sangrar 2)Warfarina (4 a 5 Dias) - Manter INR<=1,5 - retirar HNF 6h antes e HBPM 24h antes 3) AINE (1 a 3 dias) 4) antidiabeticos orais (no dia) 5) Ginko biloba |
|
Qual a profilaxia de infecção cirurgica?
|
Tipos:
1) Limpa: não contato com TGI, TU, bile ou respiratório - Cd: sem ATB exceto se corpo estranho ou incisão óssea 2) Limpa contaminada ou potencialmente contaminada: penetra de forma controlada no TGI, TU, bile ou respiratório. - Cd: ATB com cefazolina exceto para cirurgia colorretal dar quinolona + metro pra G- 3) Contaminada: penetra porem com inflamação ou extravazamento - Cd: ATB com cefazolina exceto para cirurgia colorretal dar quinolona + metro pra G- 4) Infectada ou suja: ite abdominal supurado, contaminação fecal da cavidade - Cd:ATB terapia |
|
Quando fazer a antibioticoterapia profilatica?
|
30 a 60min antes da incisão ou seja na indução anestesica
|
|
Qual o tempo de digestão para operar após ingesta de liquidos claros, leite materno, leite de vaca ou solidos
|
- liquidos claros: 2h
- leite materno: 4h - leite de vaca: 6h ou - solidos: 6 a 8 hrs |
|
Quando um ferimento é considerado penetrante? Quais os limites do abdome anterior?
|
• é penetrante quando ultrapassa o peritônio parietal
• Limites do abdome anterior: 1) linha transmamilar 2) sínfise púbica + espinhas esquiaticas 3) linha axilar anterior D e E |
|
Quais são as complicações pos operatorias que levam a febre?
|
1) Infecção pre existente
2) Reação a droga ou transfusão 3) Hipertermia maligna |
|
hipertermia maligna: fisiopato, causa, QC, TTO
|
1) Fisiopato: sd muscular hereditaria farmaco induzida
2) Causa: anestesico inalatorio (succinilcolica) 3) QC: - aumento de temperatura - Rabdomiolise: aumento de enzimas musculares e potassio - hipercapnia: dessaturacao e acidose 4) TTO: - cessar exposição - SF gelado, compressas geladas - bicarbonato - antidoto: dantrolene |
|
causas de febre nas primeiras 24 a 72h
|
•atelectasia: principal causa nas cx toracicas
•Infecção necrosante da ferida: Strepto pyogenes ou clostridium perfringens |
|
causas de febre nas primeiras >72h
|
• Infecção da ferida por s.aureus; ITU; pneumo
• Parotidite supurativa (s. Aureus) idoso,ma higiene bucal, • TVP |
|
Seroma
|
- coleção de linfa no TSC
- prevenção: drenagem - mais benigna - tto: compressão ou aspiração |
|
hematoma
|
Coleção de sangue e coagulo no TCS
Risco: infecção e hernia Tto: reabrir se volumoso |
|
Deiscencia aponeurotica:
|
Defeito músculo aponeurotico
7 d com extravazamento de liquido claro Tto: reoperar |
|
Infecção da ferida operatoria: quando ocorre? Agente? Tipos, seus quadros clinicos e conduta?
|
•Quando? Ate 30dias após procedimento ou em caso e colocação de corpo estranho até 1 ano
• agente? S aureus • tipos - superificial: febre dor flogose drenagem purulenta Retirar pontos, drenar e lavar - profunda: fascias e musculo febre dor flogose drenagem purulenta e Creptação Tto: acrescentar ATB - orgaos e cavidades: Febre, distensão, toxemia tTo: ATB + drenagem |
|
Quais os tipos de hérnia e sua localização?
|
1) Epigastrica: entre a cicatriz umbilical e o apêndice xifoide na linha alba
2) Umbilical 3) Spiegel: entre a borda lateral do musculo reto abdominal e a linha de Spiegel ou semilunar 4) Incisional: em área de incisão cirurgica prévia 5) Inguinal 6) Femoral 7) Lombar: - superior: abaixo da 12o costela - Grynfeltt - inferior: acima da crista iliaca - Petit |
|
Qual a indicação de cirurgia na hérnia umbilical na criança e no adulto?
|
• Criança:
- congênita - operar se: 1) outra hérnia concomitante 2) maior que 2 cm 3) presença de DVP associada 4) presença de hérnia com mais de 4 a 6 anos • adulto: - adquirido - operar se 1) sintomatico 2) ascite volumosa |
|
Como deve ser realizada a exploração digital da cavidade abdominal no trauma penetrante?
|
1) assepsia e antissepsia: paramentação, luva estéril, limpar a pele com clorexidina e etc
2) anestesia local 3) ampliação do ferimento 4) avaliar a existência de comprometimento do peritonio parietal - Na ausência de penetração: sutura, ATB e prevenção contra tétano - Na presença de penetração: Laparotomia mandatória* (LPT para todos | cd da SC) ou seletiva (LPT só se houver sintomas após periodo de observação clínica) |
|
Quais os componentes da parede abdominal de dentro para fora?
|
1) Peritoneo
2) Parede posterior: - m. Obliquo interno - m. Transverso - fáscia transversalis: parede posterior do canal inguinal # anel inguinal interno ou profundo # canal femoral: abaixo do ligamento inguinal 3) Parede anterior: - aponeurose do m. Obliquo externo - com espessamento que é o ligamento inguinal ou de Poupart - com dois buracos bilateralemente anel inguinal externo |
|
Qual o caminho do canal inguinal e suas estruturas no homem e na mulher?
|
• Caminho: de lateral para medial, de posterior para anterior
• Homem: funiculo espermatico 1) Ducto deferente 2) Arterias: - a. do ducto deferente - a. Testicular - a. Cremasterica 3) Veias: - plexo pampiniforme 4) Vasos linfáticos 5) Nervos: - fibras nervosas simpaticas - ramo genital do n. Genitofemoral - n. para o musculo cremastericoe • mulher: ligamento redondo do útero |
|
Hérnia inguinal indireta:
1) Em quem? 2) Onde? 3) Pq ocorre? |
1) Em quem? Homem, mulher, idosos
2) Onde? Canal inguinal profundo ou INterno 3) Pq ocorre? Por um defeito congênito que leva a patencia do conduto peritônio vaginal causando hérnia da infância (inguino escrotal) |
|
Hernia inguinal indireta: causa
|
Enfraquecimento da parede posterior (defeito adquirido)
|
|
Quais os limites do triangulo de Hasselbach?
|
1) vasos epigastricos inferiores
2) ligamento inguinal 3) borda lateral do reto abdominal |
|
Como diferenciar pelo exame fisico um hernia direta de indireta?
|
Diferenciar pelo toque do canal inguinal
Se na ponta do dedo: hernia indireta Se na polpa do dedo: hernia direta |
|
Qual hernia é mais facil encarcerar? E entre a indireta e direta?
|
1) Hernia femoral
2) hernia inguinal indireta |
|
Hernia femoral (crural):
1) Em quem? 2) lado mais comum? |
1) Em quem? Mais comum em mulheres
2) ocorre mais do lado direito (esquerdo tem o sigmoide) |
|
Qual a classificação de Nyhus (inguinal e femoral)?
|
I) indireta com anel inguinal interno normal
II) indireta com anel inguinal interno dilatado (maior que 2cm) III) defeito da parede posterior A) direta B) indireta C) femoral IV) recidivante A) direta B) indireta C) femoral D) mista |
|
Qual o tratamento da hernia inguinofemoral?
|
1) Redutível: cx eletiva
2) Encarcerada: - Redução manual: se sem DB, sem flogose, estavel, sem acidose - Cx de urgência: refratario ou com Isquemia Se mais de 8 horas há risco de sofrimento isquemico 3) Estrangulada: cirurgia de Emergência •Cx: - se inguinotomia Sem necrose - reduz Com necrose - anastomose primaria Pelo sibson da pra fazer VLP se estrangulada com Isquemia |
|
Qual o seguimento em um paciente com um FAB abdominal?
|
1) Avaliar presença de choque, evisceração ou peritonite
+: LE 2) Se negativo, exploração digital -: sutura, profilaxia para tetano e ATB 3) Se positiva ou duvida, LPT mandatória (SC) ou seletiva (observar por 24h|EF seriado| HB 8/8h) - abdome cx ou choque - LPT - leucocitose ou queda de Hb >3 -laparo e considerar TC/LPD |
|
Quais os tipos de cirurgia para hernia?
|
• Abordagem anterior: Herniorrafia anterior com reforço posterior
- Shouldice: imbricação dos músculos Cx complexa, com muita dor e sutura tensa - Lichtenstein: com uso de tela livre de tensão - Mcvay: para hernia femoral • Abordagem posterior: - Stoppa: tela gigante pre peritonial com incisão infra umbilical - VLP A) totalmente extraperitonial B) transabdominal pre peritonial (TAPP) |
|
O que é a hernia de Richter e de littre?
|
• Richter: pinca a borda antimesenterica (isquemia sem obstrução) mais comum na hernia femoral
• Littre: contem diverticulo de Meckel |
|
Quais as fases de cicatrização de feridas e suas particularidades?
|
1) Inflamação: exsudato
A) Hemostasia B) Aumento da permeabilidade vascular pela liberação de histamina e serotonina C) Neutrófilo limpa por 24 a 48 horas D) Macrófago libera fatores de crescimento e transformação beta (TGF beta) E) Depois do 5o dia chega o linfócito T libera IFN para estimular o fibroblasto 2) Fase proliferativa (Regeneração): - Fibroblasto deposita colágeno tipo III A) Neovascularização B) Fibroplasia C) Epitelização 3) Fase de Maturação (remodelamento): - presença de miofibroblasto que faz as bordas se contrairem - fica do 5o dia até a 4 semana A) Substituição de colageno tipo III por tipo I |
|
Quais os fatores que prejudicam a cicatrização?
|
1) Idade
2) infecção: não cicatriza se mais que 100 000 colonias ou se Estreptococo beta hemolitico 3) hipovitaminose e def de minerais: A, C, K, Zinco 4) deficiência de albumina <2g/dl 5) DM 6) hipoxia: vasculopatia, tabagismo, HT<15 7) drogas: CT, AINE, ciclofosfamida, MTX, tamoxifeno, adriamicina |
|
Qual a diferença entre queloide e hipertrofica quanto aos causa, limites, momento de aparecimento, local e clinica, regressão e tratamento
|
# Queloide:
1) Causa: aumento de produção de elastina, fibronectina e proteoglicanos 2) Limites: ultrapassa os limites da cicatriz 3) Tempo para aparecimento: >3 meses 4) Local: supraclavicular, lobo da orelha 5) Clinica: dor e prurido 6) Regressão: raro e refrataria 7) Tratamento: com injeção intralesional # Hipertrofica 1) Causa: aumento de produção de elastina, fibronectina e proteoglicanos 2) Limites: não ultrapassa a cicatriz da incisão 3) Tempo para aparecimento: precoce 4) Local: áreas de tensão e superfícies flexoras 5) Clinica: dor e prurido 6) Regressão: espontaneo e passivel ao tratamento 7) Tratamento: com injeção intra lesional |
|
Anabolismo:
Quando? O que é? Quem faz? |
Quando? Período pós prandial quando há excesso de glicose
O que é? Lipogenese e glicogenese Quem faz? Insulina |
|
O que ocorre no período pós prandial?
|
- Aumento de glicemia e insulina fazendo o anabolismo construindo estoque por meio da lipogenese e da glicogenogenese
|
|
O que ocorre no jejum ou trauma?
|
- queda da glicose e da insulina com aumento de hormônios contra insulinicos iniciando o catabolismo
- ocorre de duas formas: 1) quebra do glicogenio: mantém a glicemia por 12 a 24 horas 2) produção de nova glicose (gliconeogenese) lipolise e proteolise |
|
Catabolismo:
Quando? O que é? Quem faz? |
Quando? Jejum ou trauma
O que é? Destruição do estoque com glicogenolise ou gliconeogenese Quem faz? Hormonios contra insulinicos |
|
Como é a adaptação ao trauma?
|
1) lipolise: priorizada em detrimento de proteina
2) proteolise: reduzida 3) SNC passa a utilizar corpos cetonicos para manter a energia causando rebaixamento do nível de consciência |
|
Quais os limites para um ferimento ser considerado de flanco e dorso? Quando se considera que ele penetrou?
|
• Limites
1) Superior: linha horizontal que passa pela ponta das escapulas 2) Inferior: linha horizontal inferior que passa no nivel das cristas iliacas 3) Lateral: linha axilar anterior • Penetrou: quando atingem a fáscia muscular e acometem a msuculatura |
|
Qual a utilidade pratica de conhecer a adaptação do organismo ao trauma!
|
Sustar esse processo em jejum e fornecer a quantidade necessária de glicose (400 Kcal = 100 g glicose = 2000 ml SG5%
|
|
Como o catabolismo é deflagrado? Quais são as alterações hormonais durante o catabolismo e seus efeitos?
|
• é deflagrado pelo estimulo de dor e lesão traumática (estresse) para o hipotalamo (CRF - hipofise - ACTH - adrenal - cortisol = catabolismo)
• Hormônios liberados: 1) Catecolaminas: broncodilatação, Aum da FC, vasoconstrição esplancnica, atonia intestinal 2) Aldosterona: - retem Na e H20 - libera H e K - causa alcalose mista por excreção de H e libera CO2 pela respiração 3) aumento de ADH: - Oliguria 4) GH: Estimula a lipolise 5) aumento de glucagon e diminuição de insulina pelo pâncreas |
|
Qual a resposta imunologica e as interleucinas que aumentam?
|
Aumento da temperatura e anorexia
Aumento de IL1/IL2 e TNF alfa |
|
Como modular a REMIT?
|
1) Eliminando seu desencadeante (dor) com anestesia epidural: diminui a resposta endocrina
2) Cx laparoscopica: diminui a resposta imune e diminui a proliferação bacteriana |
|
Qual a causa de choque em paciente queimado?
|
1) aumento de histamina e serotonina
2) aumento da permeabilidade vascular - perda para 3o espaço Cd: evitar uso de coloides nas primeiras 24h pois não há diminuição da pressão coloidosmotica |
|
Qual a principal causa de morte tardia em paciente queimado? Qual o foco e agente?
|
• Principal causa de morte: infecção principalmente cutâneas e pulmonar
• Agentes: Pseudomonas, Estafilococo, Enterobacteria, Candida e Aspergillus |
|
Qual a conduta no atendimento pré hospitalar?
|
1) Afasta paciente das chamas e retirar joias e roupas
2) Resfriar a lesão se faz menos de 15 a 30 min da queimadura com água a temperatura ambiente ou >= 12oC 3) Prevenção de hipotermia com cobertores ou lençoes 4) Avaliar necessidade de atendimento em hospital para queimados: realizar critérios de Wallace (estimar a Area SC queimada) |
|
Quais os critérios que definem um paciente como grande queimado?
|
1) Queimadura de 2o grau maior que 10% ou
- se menor que 10 anos ou maior que 45 anos com SCQ >=20% ou se entre 10 a 45 anos SCQ >=25% 2) Queimadura de 3o grau 3) Queimadura de face, mãos e pés ou grandes articulações 4) Queimadura de períneo, genital, olhos 5) Lesão por inalação 6) Paciente com piora das comorbidades de base ou trauma associado 7) Queimaduras quimicas ou eletricas Obs: queimadura de primeiro grau não entra na conta de wallace e nunca vai para centro especializado |
|
Qual a regra de Wallace ("regra dos 9") e em crianças?
|
• Adultos e crianças maiores de 10 anos
- cabeça (face anterior e posterior): 9 - cada MS: 9 (x2) - quadrante do tronco: 9 (x4) - cada coxa: 9 (x2) - cada perna e pé: 9 (x2) - genital e perineo: 1 • crianças menor que 10 anos: - cabeça: 9 (x2) - tronco: 9 (x4) - cada MS: 9 - cada MI: 14 - glúteo: 2,5 |
|
Qual o atendimento inicial de paciente queimado na sala de emergencia?
|
Realizar o ABCDE
- A: via aérea pervia (rouquidão, sinal de lesão de via aérea) - B: complicações respiratórias - C: acesso e reanimação volemica - D: disfunção neurologica - E: exposição |
|
Quais as indicações de LE imediata no trauma penetrante de flanco e dorso?
|
evisceração, choque, peritonite, sangue no toque retal ou pela sonda gástrica
|
|
Qual conduta em paciente com queimadura em face é pescoço por incendio em recinto fechado? O que suspeitar?
|
• Suspeitar de lesão térmica das VAS ou lesão pulmonar por inalação
1) Lesão térmica das VAS: Queimadura de VAS - edema de VAS - rouquidão, estridor, hiperemia de orofaringe - insuficiência respiratória aguda imediata # Cd: - realizar laringoscopia para avaliar a lesão - realizar IOT se: Po2<60 ou PCO2>50 em paciente sem DPOC ou edema importante ou PaO2/PCO2<200 |
|
Qual conduta em paciente com ou sem queimadura em face e pescoço por incêndio em recinto fechado? O que suspeitar?
|
• Suspeitar de intoxicação por CO ou por cianeto:
1) Intoxicação por CO: - QC: cefaleia, nausea, vomito, rebaixamento do nivel de consciência - Diagnostico: medir Carboxiemoglobina - Tratamento: camara hiperbarica com aumento de FiO2 2) intoxicacao por cianeto: - QC: Pele vermelho cereja, diminuição do nível de consciencia - Diagnostico: lactado>90mg/dl ou 10mmol/l cianeto>0,5mg/dl - Tratamento: Hidroxicobalamina que transforma cianeto em cianocobalamina Tiossulfato de sodio |
|
Reanimação volemica em paciente queimado:
1) Qual acesso? 2) Qual liquido? 3) Como fazer? 4) Como avaliar o sucesso? |
1) Qual acesso? 2 acessos periféricos ou central
2) Qual liquido? Fazer ringer lactato aquecido 3) Como fazer? Calcular volume: 4ml x SCQ x peso 1/2 do volume em 8h 1/2 do volume em 16h A PARTIR DO HORÁRIO DO ACIDENTE 4) Como avaliar o sucesso? Reavaliar o paciente com o cálculo da diurese >0,5 ml/kg/h |
|
Quais outras condutas que devem conter na prescrição de paciente queimado?
|
1) Administrar opioide EV para analgesia
2) Profilaxia para tetano 3) Profilaxia para TVP |
|
Queimadura grau 1:
1) profundidade: 2) coloração: 3) sensibilidade: 4) detalhes: 5) tratamento |
1) profundidade: até a epiderme
2) coloração: eritema 3) sensibilidade: dor e ardência 4) detalhes: - não entra no calculo do SCQ - Com bom resultado estetico 5) tratamento: - analgesia, limpeza e hidratante |
|
Queimadura de segundo grau:
1) profundidade 2) coloração 3) sensibilidade 4) detalhes 5) tratamento |
1) Profundidade:
- Superficial: até a papila dérmica - Profunda: até a reticular 2) Coloração: - Superficial: eritema com bolhar - Profunda: rósea com bolhas 3) Sensibilidade: - Superficial: muita dor - Profunda: dor moderada 4) detalhes: - Superficial: ao comprimir empalidece e volta a cor - Profunda: ao comprimir empalidece e fica branco 5) tratamento: - Superficial: analgesia, limpeza, curativo e antibiótico típico - Profunda: analgesia, limpeza, curativo, ATB tópico e enxerto cutâneo Se bolha rompida: retirar Se bolha integra: não se tem consenso |
|
Queimadura de terceiro grau:
1) profundidade 2) coloração 3) sensibilidade 4) tratamento |
1) profundidade: até a gordura subcutanea
2) coloração: marrom 3) sensibilidade: dor mais ao redor 4) tratamento: - Realizar a escarotomia se queimadura circunferencial (pode causar compressao vascular e sindrome compartimental) - realizar a enxertia precoce |
|
Queimadura de quarto grau:
1) como? 2) órgãos atingidos 3) complicações e respectivas condutas |
1) como? Queimadura eletrica de dentro para fora com local e saida
2) órgãos atingidos: atinge ossos e musculos 3) complicações e respectivas condutas: - Rabdomiolise: por lesão muscular. Tratar com hidratação forçando uma diurese de >2ml/kg/h (manitol) + alcalinizar a urina com bicarbonato - sd compartimental pelo edema: identificado pela dor ao estiramento passivo dos músculos (patognomonico). Realizar a fasciotomia |
|
Qual a conduta na queimadura quimica? Quais as principais complicações ?
|
• Não neutralizar pois causa reação exotérmico liberando mais calor.
• realizar irrigação com água de 15 a 20 litros e/ou mais ou menos 30 min • complicação: - complicação gastrointestinal: com HDA por ulcera de curling - neoplasia cutaneo maligna: Carcinoma escamoso Lesão de marjolin (ulcera que virou CA) |
|
Qual antibiotico utilizar na queimadura de 2 grau?
|
ATB topico:
- Mafenida: acidose metabólica (dolorosa que penetra na escara) - Sulfadiazina e prata: mais usado, leucopenia indolor e não penetra na escara |
|
Lesão esplenica:
1) achado clinico 2) Indicação de tratamento clinico 3) Indicação de tratamento cirurgico 4) Cd cirúrgica e clinica |
1) Achado clinico:
- Sinal de Kehr: dor referida em ombro 2) Indicação de tratamento clinico: Paciente estável com TC com lesão até grau 3 3) Indicação de tratamento cirurgico: - Paciente instavel - Lesão grau 4: desvascularização de >25% do baço - Lesão grau 5: baço pulverizado 4) Cd cirúrgica e clinica: - Esplenorrafia ou esplenectomia parcial ou total - Dreno se houver lesão de cauda de pâncreas - Vacinar contra bactérias encapsuladas |
|
Qual a diferença quanto ao enxerto e ao retalho?
|
1) Enxerto:
• O que é? Transferência de um tecido de uma determinada área do corpo para outra • Quem nutre? Área receptora • Tipos: autoenxerto/aloenxerto (heteroenxerto ou xenoenxerto) Pele total (epiderme e derme)/ pele parcial (epiderme e parte da derme) - bom para area extensa como grande queimados ou ulcera de pressão 2) Retalho: • O que é? Transporte de um tecido de área doadora para a receptora com suprimento vascular • Quem nutre? Área doadora com vasculatura própria • Tipos: Simples (pele e TSC) ou composto (pele, TSC, musculo, fascia, osso ou cartilagem) retalho randomizado (vasculatura do plexo subdermal) ou axial (defeito de maior extensão) |
|
Nos traumas, qual a proporção de mortes, causas de mortes e forma de evita-las nos primeiros minutos, de min a até 24horas e após 24h?
|
1) morte imediata (50%):
- Causas: TCE, trauma raquimedular, coração ou aorta. - Prevenir acidentes pincipalmente de transito 2) Após minutos até 24h (30%): - ruptura esplenica, fratura pelvica, HTx, PTx - melhora do sistema de saúde e do Treinamento do ATLS 3) após 24h (20%): - Sepse, TEP (fratura de ossos longos) - melhora do sistema de saude e da boa medicina |
|
Quais as etapas da avaliação primaria?
|
A: Airway
- Via aérea pervia - Cervical: prancha e colar cervical B: Breathing: avaliar una boa oxigenação e ventilação - EF pulmonar - Saturação C: Circulation - acesso - reposição volemica - controle da hemorragia com a mão D: Disability - glasgow - Pupilas - Extremidades E: Exposition/Enviroment - exposição - prevenção de hipotermica |
|
No controle da VA, como saber se a VA esta pervia? Qual conduta tomar se estiver preservada ou prejudicada? Quais as indicações de IOT?
|
• Sabe-se que a via aérea esta prévia falando com o paciente
1) fonação preservada: O2 >= 11L/min 2) fonação prejudicada: avaliar necessidade de VA artificial (via aérea definitiva ou provisória) • IOT 1) proteção da via aerea 2) Glasgow <= 8 3) apneia 4) incapacidade de manter oxigenação com mascara |
|
Quais os tipos de via aérea artificial? Qual vantagem da via aérea definitiva?
|
1) Definitiva: IOT, cricotireoidostomia cirurgica, traqueostomia, Inaso
2) Provisoria: combitubo, mascara laringea • a vantagen da via aérea definitiva é a proteção da via aérea pela presença do balão insuflado na traqueia |
|
Por quanto tempo pode se tentar entubar um paciente? Quantas vezes?
|
• Pode tentar entubar por uma apneia
• Tentar até 3x, depois deve se mudar o metodo |
|
Como saber se o tubo está bem alocado?
|
1) ver o tubo passar a VA
2) Auscutar os MV 3) Aumento da saturação (capnografia) 4) Radiografia e torax |
|
Na impossibilidade ou CI de IOT, qual a conduta?
|
Realizar a cricotireoidostomia cirurgica
|
|
Qual a indicação de cricotireoidostomia? Qual a melhor cricotireoidostomia? Qual a contraindicação?
|
• indicação de crico:
- impossibilidade de visualizar a via aerea por presença de sangue ou edema - trauma maxilo facial extenso: fragmentos dentarios, mta secreção e sangue - distorção anatomica do pescoço • melhor crico é a cirurgica • é contra indicado em crianças menor que 12 anos pelo risco de edema subglotico. neste caso fazer crico por punção VA temporatia |
|
Qual o quadro clínico e a conduta na fratura da laringe?
|
• Clinica: enfizema subcutaneo/rouquidão/ fratura palpável
• Cd: tentar IOT se não conseguir fazer traqueo |
|
Lesão hepatica:
1) Indicação de tratamento clinico 2) Indicação de tratamento cirurgico 3) Drenagem? 4) Cd no sangramento difuso |
1) TNO: paciente estável
2) Cirúrgico: paciente instável ou lesão grau 6 (avulsão hepática) 3) Dreno? Sempre deixar dreno 4) Cd no sangramento difuso: - Manobra de Pringle: clampeamento do ligamento hepatoduodenal (coledoco, a hepatica e v. Cava) - Se não parou indica lesão da caba inferior (retrohepatica) ou veias hepáticas |