- Barajar
ActivarDesactivar
- Alphabetizar
ActivarDesactivar
- Frente Primero
ActivarDesactivar
- Ambos lados
ActivarDesactivar
- Leer
ActivarDesactivar
Leyendo...
Cómo estudiar sus tarjetas
Teclas de Derecha/Izquierda: Navegar entre tarjetas.tecla derechatecla izquierda
Teclas Arriba/Abajo: Colvea la carta entre frente y dorso.tecla abajotecla arriba
Tecla H: Muestra pista (3er lado).tecla h
Tecla N: Lea el texto en voz.tecla n
![]()
Boton play
![]()
Boton play
![]()
248 Cartas en este set
- Frente
- Atrás
|
Factores de riesgo para cardiopatías congénitas
|
- Antecedentes familiares de cardiopatías congénitas
- Exposiciones maternas a: *DM2 * Influenza (transposicion, coartación de la aorta) * Rubeola (Persistencia del conducto arterioso) *Epilepsia\anticonvulsivos * Indometacina (persistencia del conducto arterioso) * Ibuprofeno (transposicion) * Sulfasalazina / talidomida *Tmsx * Etanol (CIV, tetralogia) *Marihuana (ebstein) * Solventes orgánicos - Tener cromosomopatia o malformación congénita. |
|
Síndromes congénitos que se referiran a Cardiología pediátrica
|
- Down
- Noonan - Williams - Turner |
|
Cardiopatías cianógenas
|
Se producen por obstrucción del flujo sanguíneo hacia los pulmones, o por mezcla de sangre venosa con sangre arterial. Cortocircuito de derecha a izquierda. La cianosis se presenta si se encuentran 5g/dL de hemoglobina reducida en circulación sistémica
- Tetralogía de Fallot* -Transposición de grandes vasos* - Anomalía de Ebstein * - Atresia tricuspidea - Atresia pulmonar - Drenaje venoso anómalo - Doble vía de salida del VD |
|
Cardiopatía acianógena
|
Cortocircuito de izquierda a derecha con aumento del flujo pulmonar y lesiones obstructivas. Tienen saturacion de O2 normales
- Comunicación Interventricular - Comunicación interauricular - Persistencia del conducto arterioso - Coartación aórtica - Estenosis aortica - Estenosis pulmonar |
|
Cardiopatía asociada al síndrome de Turner
|
- Coartacion de la aorta
- Valvula aortica bicuspide |
|
Cardiopatía asociada al sx de Williams
|
Estenosis aortica supravalvular
Estenosis pulmonar |
|
Cardiopatía asociada a Noonan
|
- Estenosis pulmonar supravalvular
- Hipertrofia ventricular izquierda |
|
Cardiopatía congénita asociada a Marfan
|
Disección aortica
Prolapso de la valvula mitral |
|
Cardiopatia asociada a Trisomia 21
|
- Comunicación auriculoventricular
- Comunicación interventricular |
|
Cardiopatías acianogenas con flujo pulmonar alto y bajo
|
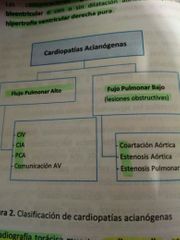
|
|
Comunicación interventricular
|
presencia de uno o más orificios en la pared que separa los ventriculos del corazón
Clínica: - Soplo holosistolico en borde esternal inferior izquierdo, con IRRADIACIÓN EN BARRA Imagen: - Ekg: hipertrofia ventricular izquierda o bi con o sin dilatación auricular izquierda. - Rx: cardiomegalia y acentuación de los patrones vasculares pulmonares - Ecocardiograma trans-toracico doppler tecnica de elección Tx Se cierran espontaneamente 35% Diuréticos Digoxina Si la hipertensión pulmonar persiste =cierre qx |
|
Comunicación interauricular
|
Falta de continuidad en el septo interauricular que permite un cortocircuito entre la auricula izquierda y la derecha.
Clasificación: Ostium secundum (mas común) ostium primub malformación del foramen oval Clínica: - Desdoblamiento amplio y fijo de S2 - Soplo sistolico en eyeccion borde esternal superior izquierdo - Manifestaciones clinicas se instauran en la 5ta decada de la vida (insuf cardiaca, disnea de esfuerzo) Diagnostico - EKG: desviación del eje a la derecha e hipertrofia ventricular derecha, bloqueo de rama derecha - Rx: Cardiomegalia - Gold S: Ecocardio Tx: Cierre qx |
|
Indicaciones para cierre qx en CIA
|
- Sindrome platipnea- ortodeoxia (dismea en bipedestacion que mejora al decubito)
- Embolismo paradojico - Necesidad de reemplazo de valvula tricuspide - Resistencia vasculares <5unidades wood - Hipertensión arterial pulmonar que condicione un coeficiente>1.5 -'Defecto con diametro >38mm (menores se cierran con dispositivo) |
|
Persiatencia del conducto arterioso
|
Persiatencia del conducto arterioso mas allá de la 6ta semana de vida extrauterina. Es la más común de las cardiopatias
FR: bajo peso al nacer Clinica: - Soplo mecanico continuo en el borde esternal superior izquierdo. Presión de pulso amplia Diagnostico: - Hipertrofia biventricular, cardiomegalia - GS: Ecocardio doppler en eje corto - Cateterismo cardiaco: indicado si el eco no proporcionó un dx concluyente, hipertensión pulmonar Tx: -Cierre qx en presencia se síntomas, sobrecarga del ventriculo izq. hipertension arterial pulmonar <2/3 de la presión sistemica. Se corrige de forma electiva en los 12-18 meses siguientes al dx, los asintomaticos serán intervenidos a los 2 años o cuando pesen 10-12kg Profilaxis antibiotica por 6 meses y consultas de seguimiento cada 5 años |
|
Clasificación de PCA (persistencia del conducto arterioso)
|
- Silente: Ausencia de soplo
- Pequeño: Soplo continuo audible, asintomático - Moderado: Intolerancia al ejercicio, disnea de esfuerzo. Soplo continuo. Sobrecarga de volumen cavidades izquierdas, hipertension pulmonar leve- moderada. - Grande: Insuficiencia cardiaca |
|
Comunicaciones auriculoventriculares
|
Son defectos de la septacion auricular y/o ventricular situados en la zona del tabique inmediatamente por encima o por debajo de las valvulas av que coexisten con afectación a las valvulas
Clínica: - Área cardiaca hiperdinamica - Soplo sistolico palpable en el borde esternal inferior izquierdo y un S2 intenso - Soplo regurgitante holosistólico Diagnóstico: -Hipertrofia ventricular derecha e izquierda Cardiomegalia Tx: Digoxina, diureticos y cierre qx |
|
Coartación aortica
|
Estrechamiento en la aorta.
Se localiza en la región del ligamento arterioso, adyacente al nacimiento de la subclavia izquierda Clínica: Diferencia de pulsos entre miembros superiores e inferiores. Hipertesion Angina abdominal Extremidades frías Diagnosticos: -Hipertrofia del ventrí**** izquierdo - rx: muesca en el tercio posterior de la 3 - 8 costilla (signo de Roesler) signo del 3 = indentacion de la aorta en el sitio de coartacion + dilatación antes y después de la coartacion GS eco doppler Tx: prostaglandina E1 para mantener permeable y posteriormente corrección qx si: - Gradiente pico- pico >20mmHg transcoartacion - Gradiente pico- pico <20 en con circulación colateral significativa |
|
Signo de Roesler
|
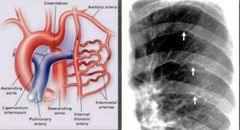
muesca en el tercio posterior de la 3 - 8 costilla.Diagnostica coartacion de la aorta
|
|
Sindrome de Eisenmenger
|

Enfermedad vascular pulmonar con elevación de las resistencias vasculares pulmonares condiciona que finalmente el cortocircuito sea bidireccional o invertido. Desorden multisistemico secundario a la hipertensión arterial pulmonar producida por un corto circuito izquierda - derecho.
Clínica en la imagen Dx: Oximetria, rx torax, ecocardiograma, cateterismo cardiaco derecho, resonancia magnetica, Tx: Trasplante cardiopulmomar es el único tratamiento definitivo. - antagonistas de los canales de calcio (nifedipino) - antagonistas de los receptores de endotelina - inhibidores de la 5 fosfodiesterasa Método anticonceptivo confiable se contraindican los estrógenos |
|
Sx Eisenmenger. indicaciones de trasplante cardiopulmonar
|

|
|
Tetralogia de Fallot
|
- Defecto del septo interventricular
- Estenosis pulmonar - Hipertrofia ventricular derecha - Cabalgamiento aortico Cardiopatía cianogena mas frecuente |
|
Tetralogia de fallot cardiopatía
|
Favorable: Diametros normales
Desfavorable: Hipoplasia anular (Unión del ventriculo derecho con la arteria pulmonar) y de las ramas pulmonares Clínica: -Soplo sistolico eyectivo aspero en la parte media y superior del borde esternal izquierdo - Segundo ruido cardiaco único - Crisis de hipoxia, eventos súbitos por factores precipitantes Diagnostico: - EKG hipertrofia ventricular derecha - Rx: zapato zueco, bota, disminución de la intensidad de las marcas vasculares pulmonares Tx: -Para prevenir la crisis: propanolol - No farmacologico en crisis: posición genupectoral (acuclillamiento), oxigeno y morfina. -farmacologico en crisis: ketamima, esmolol, dexmedetomedina - Paliativo: Realizar fistula sistémico pulmonar para después realizar cirugía correctiva + profilaxis antibiotica |
|
Transposición de los grandes vasos
|
La aorta nace del ventrí**** derecho y la arteria pulmonar del ventrí**** izquierdo.No es compatible con la vida, por lo que siempre tiene PCA, CIV
FR: hijos de madres diabeticas, desnutridas o que consumieron alcohol Clínica: cianosis, congestión pulmonar secundaria a hiperflujo. cianosis que no mejora con oxígeno. Diagnóstico: Ecocardiograma Tx: prostaglandinas y realización de septostomia auricular con balón, switch arterial o cx de Jatene |
|
Anomalía de Ebstein
|
Desplazamiento y adherencia de las valvas displasicas septal y posterior de la tricuspide hacia la cavidad del ventriculo derecho. Parte del ventrí**** derecho se introduce en la auricula derecha atrializandose.
Triada: - Insuficiencia tricuspidea - Fallo ventricular derecho - Cianosis FR: administración de litio e hidantoína durante el embarazo Clinica: Cursa con insuficiencia cardiaca, cianosis, wolff-parkinson- white - Soplo sistolico Diagnostico: - Cardiomegalia indice cardiotoracico >0.85, bloqueo de rama derecha, crecimiento auricular con ondas P picudas. Tx:Prostaglandina E1 en cianosis extrema, oxido nitrico elevado, warfarina ya que tienen predisposición al tromboembolismo, txqx reparación valvular o el reemplazo valvular |
|
TAC urgente en convulsiones cuando:
|
- Traumatismo craneoencefalico
- Recuperación incompleta del periodo posictal una hora después de la crisis convulsiva. - Persistencia de parálisis de Todd después de 30 minutos |
|
Tratsmiento agudo de convulsiones
|
- Fase ictal: Diazepam o lorazepam (repitiendo la dosis 5 minutos después en caso de ser necesario)
- Si cede: decidir si hospitalizarlo o tx de mantenimiento - Si no cede administrar de forma secuencial fenitoina, valproato, fenobarbital o midazolam. Si no cede, inducir el coma con propofol o tiopental. |
|
Tratamiento farmacologico de mantenimiento en convulsiones. criterios para recetarlo.
|
Se instaurara si el paciente ha presentado un evento convulsivo que cumple al menos dos de los siguientes criterios:
- Menor de 12 meses - Crisis convulsivas parciales - Convulsion prolongada >15 min - Fenómenos posictales con duración >30 minutos - Déficit neurológico identificado en la exploración física - Más de dos crisis (de cualquier tipo) en 24 horas. - Estado epileptico - EEG epileptiforme |
|
Tratamiento farmacológico de mantenimiento en crisis convulsivas parciales
|
- Carbamazepina
- Lamotrigina - Oxcarbazepina - Topiramato - Valproato |
|
Tratamiento farmacológico de mantenimiento en crisis convulsivas generalizadas
|
- Lamotrigina
- Topiramato - Valproato de magnesio |
|
Criterios de hospitalización en crisis convulsivas
|
- Edad menor de 1 año
- Glasgow <15 puntos por más de una hora del evento convulsivo - Signos de hipertensión intracraneal - Afectación del estado general - Manifestaciones respiratorias - Ansiedad excesiva de los padres - Crisis con duración >15min - Estado epileptico - Alteraciones a la exploración de fondo de ojo - Recurrencia dentro de las primeras 12 horas - |
|
Clasificación del recién nacido según la edad gestacional
|
- Recién nacido pretérmino:
+ prematuro tardío: 34 36 semanas + prematuro extremo: <28 sem - Recién nacido a término: 37-42 semanas -Recién nacido postermino: > 42 semanas |
|
Escalas para determinar la edad gestacional del recién nacido
|
-Ballard se utilizan
+5 datos clínicos: surcos plantares formación del pezón textura de la piel forma de la oreja tamaño de la glándula mamaria y +2 signos neurológicos signo de la bufanda signo de la cabeza en gota - Escala de capurro perímetro cefalico es el mejor indice para edad gestacional |
|
Perímetro cefálico en recién nacido
|
34 cm
|
|
Frecuencia cardíaca neonatal
|
120 a 160 latidos por minuto
|
|
Frecuencia respiratoria neonatal
|
3040 respiraciones por minuto
|
|
Cuál es el período de máxima mortalidad en la vida humana
|
Es el periodo comprendido entre el trabajo de parto, el nacimiento y las primeras 24 horas de vida
|
|
Principales causas de muerte neonatal
|
Infecciones
asfixia prematuridad malformaciones congénitas |
|
Conjuntivitis neonatal
|
Dos tipos:
- gonocócica - no gonocócica (Chlamydia) para gonocócica usamos nitrato de plata y para no gonocócica eritromicina, tetraciclinas o cloranfenicol |
|
Tamiz neonatal
|
Se realiza de sangre capilar del talón preferentemente a las 48 horas de vida
Detecta: - fenilcetonuria - hipotiroidismo congénito - galactosemia - hiperplasia suprarrenal congénita - deficiencia de biotinidasa - fibrosis quística |
|
Factores de riesgo para la sordera neurosensorial
|
Prematuridad
bajo peso hiperbilirrubinemia infecciones (cmv, toxoplasma, rubéola, meningitis) hipoxemia malformaciones craneofaciales farmacos ototoxicos (vancomicina, aminoglucósidos, furosemida) |
|
Cribado universal en el lactante para detectar defectos auditivos
|
- Otoemisiones acústicas (OEA)
- Potenciales evocados del tronco auditivo El objetivo es que sean diagnosticados antes del Tercer mes y el tratamiento se inicia antes del sexto mes |
|
Eritema tóxico del recién nacido
|
Erupción cutánea neonatal más frecuente
Comienza el 2 o 3 día de vida y dura en torno a una semana Pequeñas vesículas de12mm sobre maculas eritematosas que afectan de forma generalizada todo el cuerpo EXCEPTO PALMAS Y PLANTAS Tincion de Wright= Eosinofilos |
|
Melanosis pustulosa del recien nacido
|
- Lesiones pustulosas presentes desde el nacimiento
- Al desaparecer deja una lesion hiperpigmentada - Afecta a toda la superficie corporal incluyendo palmas y plantas - Tincion de Wright neutrofilos |
|
Perlas de Ebstein
|
Quistes de milium en el interior de la cavidad oral a nivel del paladar
|
|
Nódulos de Bohn
|
Quistes de milium en la encía
|
|
Mancha mongólica o azul de Balz
|
Melanocitos dermicos a nivel lumbosacro
- Presente en el nacimiento, la lesión va reduciendo el tamaño hasta su desaparición total a los 4 años |
|
Mancha salmón
|
- Lesiones vasculares
- Suelen aclararse a resolverse con el tiempo - localización habitual: nuca, párpados superiores, glabela |
|
Hemangioma
|
- Aparece hacia el final del primer mes de vida, creciendo durante los primeros meses para terminar involucionando hacia el año y medio de edad
- Lesiones rojo brillante elevada - Tx solo si son multiples o viscerales , se utilizan B bloqueantes |
|
Algoritmo de reanimación neonatal
|

|
|
Test de apgar
|

- Se realiza el 1° y 5° minutos de vida y cada 5 minutos siempre que el resultado sea <7
- Predice mortalidad en los primeros 28 días de vida - <3: depresión neonatal grave - 4-6: depresión neonatal moderada - >7: indica un buen estado al nacimiento |
|
Dosis de epinefrina usada en reanimación neonatal
|
0.01- 0.03mg/kg x vena umbilical
|
|
A los cuántos segundos se recomienda el pinzamiento del cordón umbilical
|
30 a 60 Segunos
|
|
En reanimación neonatal: Casos de intubación inmediata tras el nacimiento
|

|
|
El cambio más importante que determina el paso de sangre desoxigenada a los pulmones del recién nacido, para que se realiza la hematosis tras el nacimiento ,es
|
Disminución de las resistencias vasculares pulmonares
|
|
Vasos sanguíneos del cordón umbilical
|
Dos arterias y una vena
|
|
A los cuantos días se cae el cordón umbilical de forma natural
|
7 a 14 días de vida
Un retardo en la caída del cordón superior a un mes, se sospecha inmunodeficiencia primaria |
|
Anomalías del uraco
|
El uraco es un conducto que comunica el cordón umbilical con la vejiga
Las anomalías pueden manifestarse como más ombilical dolor eritema y ombligo húmedo |
|
Persistencia del conducto onfalomesentérico
|
Ombligo húmedo con tránsito de meconio y heces
|
|
Onfalocele
|
Eventración de vísceras abdominales a través del anillo umbilical CUBIERTA por un saco formado por amnios y peritoneo.
Se asocia con cromosomopatías 13, 18 y 21 Existe riesgo para hepato y nefroblastoma Se diagnostica prenatal con elevación de alfa feto proteína y con usg a la 14 semana Para evitar la rotura del saco está indicada la cesárea en los mayores a 5 cm o si el defecto contiene hígado |
|
Gastrosquisis
|
Eventración de asas intestinales, (no recubiertas de peritoneo), por un defecto de la pared abdominal lateral paraumbilical más frecuentemente del lado derecho
Accidente vascular durante la embriogenesis: oclusión de la arteria onfalomesenterica derecha |
|
Onfalitis
|
Infección umbilical polimicrobiana
Agentes: - S. aureus - S. epidermidis - Streptococo del grupo A - E. coli - Proteus Profilaxis: Clorhexidina al 4% en el cordón umbilical dentro de las primeras 24 horas para prevenir el riesgo de onfalitis Clínica: inflamación, eritema, endurecimiento periumbilical, secreción purulenta, sanguinolenta y mal olor Complicaciones: Trombosis de la vena umbilical o peritonitis Tratamiento: - <0.5cm de área eritematosa o datos sistémicos: envío de segundo nivel + antibiótico de amplio espectro (aminoglucósidos clindamicina cefotaxima metronidazol imipenem) - >0.5cm área eritematosa: terapia tópica Neomicina o mupirocina |
|
Encefalopatía hipóxico isquémica en el neonato
|
Sospecharse en:
- ph en sangre arterial de cordón menor a 7 - Test de apgar <3 a los 5 minutos - Alteraciones neurológicas y multiorgánicas Clínica: - disminución del estado de alerta - anomalías en el tono muscular - alteración de los reflejos - convulsiones en ocasiones Diagnóstico: ecografía transfontanelar y RM, eeg en las primeras 24 hrs |
|
Encefalopatia hipoxico grave. Áreas en dónde es el insulto:
|
Ganglios basales
tálamo hipocampo tronco encefálico tracto corticoespinal |
|
Encefalopatía hipóxico-isquémica aguda leve: áreas donde es el insulto
|
Lesión cortical
lesión de la sustancia blanca |
|
Escala de García Alix
|

Escala que se utiliza para evaluar el grado de encefalopatía hipóxico-isquémica
|
|
Qué es la matriz germinal?
|
Estructura situada por debajo del ependimo (epitelio que cubre el sistema ventricular y que durante la vida fetal participa en la formación de neuronas hasta la semana 20) es una zona muy vascularizada sensible a cambios de flujo sanguíneo
|
|
Hemorragia de la matriz germinal
|
La mayoría de hemorragias ocurren las primeras 72 horas de vida después de las 32 semanas el riesgo de hemorragia es casi nulo
Fisiopatologia: hipotensión hipertensión infusión rápida de fluidos ventilación mecánica hiper o hipocarbia Profilaxis: los glucocorticoides prenatales reducen la incidencia de hemorragia intraventricular Diagnóstico: ecografía transfontanelar. Se recomienda hacer una en los primeros 7 días de vida a todos los pacientes menores a 32 semanas complicaciones: hidrocefalia post hemorrágica infarto hemorrágico periventricular |
|
Clasificación volpe
|

Se utiliza en hemorragia de la matriz germinal
|
|
Leucomalacia periventricular
|
Lesión isquémica de la sustancia blanca periventricular, típica del recién nacido prematuro
Secuelas: motoras, intelectuales y visuales Diagnóstico ecografía cerebral o RM |
|
Hernia diafragmática congénita
|
Defecto en el diafragma por el cual pasan vísceras abdominales a la cavidad torácica
- De morgagni: predominio derecho síntomas leves o tardíos - De bochdalek: predominio izquierdo, más sintomática. Clínica: Dificultad respiratoria cianosis hipertensión pulmonar abdomen excavado tórax y distendido ruidos hidroaéreos a nivel torácico ausencia del murmullo vesicular. Rx de tórax |
|
Radiografía de tórax en hernia diafragmática
|
- Desplazamiento de la silueta cardíaca al lado contrario a la hernia
- Imágenes aéreas circulantes (tracto digestivo herniado) - Posición elevada de la Sonda nasogástrica |
|
Síndrome charge
|
Coloboma de Iris / coroideo
Heart: cardiopatía Atresia de coanas Retraso del crecimiento Genitourinarias anomalías(criptorquidia hidronefrosis) Ear sordera con malformación de oído |
|
Enterocolitis necrotizante
|
Enfermedad aguda inflamatoria en el intestino neonatal con necrosis coagulativa de la pared intestinal y riesgo de perforación
FR: RNPT en la 2-3 semana de vida Nutrición enteral precoz FP: Lactancia, corticoides prenatales Diagnóstico: distensión y dolor abdominal intolerancia y rectorragia Rx simple abdomen seriada y ecografia abdominal |
|
Zonas más afectadas en enterocolitis necrotizante
|
Íleon distal y Colón proximal
|
|
Clasificación de Bell
|

Se utiliza para elegir el tratamiento en enterocolitis necrotizante
antibióticos usados: meropenem imipenem Ampicilina piperacilina tazobactam ceftazidima y metronidazol |
|
Apnea del prematuro
|
Es la ausencia de flujo respiratorio en una duración > 20 segundos o ausencia de flujo respiratorio < 20 segundos pero acompañado de cianosis o bradicardia
Población de mas riesgo: Menores de 28 semanas Tratamiento: metilxantinas (cafeína, teofilina, aminofilina) o uso de cpap |
|
Escala de Silverman Anderson
|

Evalúa el grado de dificultad respiratoria.
Un SA >4 se clasifica como insuficiencia respiratoria |
|
Atrapamiento aéreo en la radiografía de tórax
|
- Rectificación de arcos costales
- Herniacion del parénquima pulmonar - Hiperclaridad pulmonar - Aumento de espacios intercostales - Aplanamiento de los hemidiafragmas |
|
Factores de riesgo para Taquipnea Transitoria del Recién Nacido
|
- Macrosomía
- Sexo masculino - Embarazo gemelar - APGAR <7 - Recién nacido a término o cercano a término MATERNO Asma Diabetes Tabaquismo Sedación prolongada Manejo con abundantes líquidos Ruptura de membrana mayor a 24 horas |
|
Taquipnea transitoria del recién nacido
|
- Típica de nacidos a TERMINO
- Inicia en las primeras horas de vida, persiste más de 12 horas y se resuelve entre las 24 y 72 horas. (Si se prolonga >5 días, descartar neumonia o cardiopatia) - Cursa con frecuencia respiratoria >60 rpm y SatO2 <88 Radiografía - Congestión parahiliar de tipo radiante simétrico - Atrapamiento aéreo - Cisuritis Gasometria: pO2 <55 acidosis respiratoria Tratamiento Oxigenoterapia |
|
Nutrición en taquipnea transitoria del recién nacido
|

|
|
Sindrome de aspiracion meconial
|
Se sospecha cuando hay datos de dificultad respiratoria en un recién nacido con el antecedente de la presencia de líquido amniótico meconial
Clínica: - Dificultad del paso de aire especialmente durante la espiración - produce un cuadro obstructivo con atelectasias (obstrucción total) o hiperinsuflación pulmonar (obstrucción parcial) -Taquipnea - Estertores - Cede en 72 horas Radiografía: - infiltrados algodonosos difusos y parcheados - zonas de consolidación - atelectasia Tratamiento: surfactante aspirar antes del llanto 50% vmi |
|
Síndrome de dificultad respiratoria tipo 1 o membrana hialina
|
Dificultad respiratoria precoz, grave y progresiva. Se debe a un déficit cuantitativo y cualitativo del surfactante lo que produce un colapso progresivo de alveolos pulmonares.
- Típica del recién nacido pretérmino <34 semanas - Factores de riesgo: - hijo de madre diabética - nacido por cesárea - hipotermia -asfixia perinatal -sexo masculino -no haber recibido esteroides antes del parto - Ser prematuro Clínica: - insuficiencia respiratoria -po2 menor de 50 -se presenta en los primeros minutos de nacimiento Radiografía - patrón parenquimatoso retí**** granular o en vidrio esmerilado - broncograma aéreo - atelectasia Tratamiento: INSURE (incubación + surfactante + extubacion) |
|
Displasia broncopulmonar
|
Necesidad de oxígeno suplementario > 28 días en un recién nacido prematuro, para tener una PaO2 >60
- Diagnóstico: prueba de reducción de oxígeno para confirmar el diagnóstico. - Radiografía patrón en Esponja tractos fibrosos y áreas de enfisema intersticial - Tratamiento: oxígeno suplementario restricción hídrica broncodilatadores y corticoides vitamina A y cafeína |
|
Neumocitos que producen Factor surfactante
|
Neumocitos tipo 2
|
|
Sepsis neonatal temprana
|
<7 días
Típicamente transmitido de forma vertical por contaminación ascendente Agentes: - E. coli - Klebsiella - Streptococcus agalactiae - streptococcus pneumoniae - S. aureus Factores de Riesgo: - ruptura de membranas mayor a 18 horas - fiebre materna intraparto - parto prematuro menor de 37 semanas - corioamnionitis - infección del tracto urinario en la madre - colonización materna por streptococcus agalactiae Generalmente inician las primeras 72 horas de vida y frecuentemente se manifiesta de forma subaguda tratamiento betalactamico + aminoglucósido (amika + genta) |
|
Sepsis neonatal tardía
|
> 7 días
Generalmente de transmisión horizontal nosocomial Agentes: Cocos gram positivos - Staphylococcus epidermidis - staphylococcus aureus - streptococcus pneumoniae - Enterococcus Gram negativos pseudomonas y acinetobacter factores de riesgo: - unidades de cuidados intensivos - contacto con el personal de salud o material contaminado - ventilación mecánica invasiva tratamiento cefotaxima, cefepime o carbapenemicos |
|
Signos con mayor valor predictivo en la sepsis neonatal |
- Cambio en el nivel de actividad
- temperatura axilar <35.5 o >37.5 - taquipnea >60rpm - disociación torácica grave - quejido - cianosis - crisis convulsivas - frecuencia cardíaca >180 o <100 |
|
A partir de qué cifra de bilirrubina aparece la ictericia
|
>5mg/dl
|
|
A partir de qué cifras de bilirrubina se considera hiperbilirrubinemia crítica
|
20-30mg/dl
|
|
Kernicterus
|
Diagnóstico anatomopatológico: depósitos de bilirrubina en el globo pálido que se aprecian en resonancia magnética t2
- Clínica: Hipotonía -hipocinesia -succión pobre -letargia -irritabilidad -atenuación de reflejos primitivos |
|
Causas de ictericia
|

|
|
Diferencia entre ictericia fisiológica y patológica
|

- La fisiologíca tiene concentraciones max de 12-14 mg/dia
|
|
Fototerapia
|
- Se indica según el normograma de bhutani.
- El espectro de luz es de 430 -490 nm - la luz blanca de halógeno y azules son las recomendadas -aumenta pérdidas sensibles - Contraindicada en antecedente familiar de porfiria - RN >38sdg sin factores de riesgo y 24 hrs de vida y >12mg/dl de bilirrubina o >10 si tiene factores dd riesgo |
|
Ictericia por lactancia materna o síndrome de Arias
|
- Recién nacido a término
- inicio a los cuatro o siete días - aumenta en lugar de descender al final de la primera semana - la bilirrubina dura de 3 a 12 semanas - no se contraindica la lactancia materna pero para hacer el diagnóstico se puede interrumpir durante 48 horas |
|
Sindrome de alagille
|
Atresia de vias biliares intrahepaticas
- herencia autosómica recesiva - se asocia a estenosis pulmonar - fases típica: cara de pájaro - otros defectos: vértebras en mariposa y defectos oculares |
|
Colestasis neonatal
|
Bilirrubina directa >2 mg/dl
Bilirrubina directa >20% cuando la total es >5mg/dl Ictericia prolongada >15 días de vida Patrón colestasico: GGT >300 |
|
Hemocromatosis neonatal
|
- Etiología aloinmune (anticuerpos maternos vs antígenos fetales)
- Colestasis severa, escasa elevación de enzimas hepáticas, disminución del tamaño del hígado - Dx biopsia de glándulas salivales o RM hepática (hallazgos de depósito de hierro) |
|
Atresia de vías biliares
|
- Causa más común de colestasis
- Produce una discontinuidad de la vía biliar - Cursa con ausencia de flujo biliar y secundariamente cirrosis - Hay dos formas embrionario adquirida (por reovirus, cmv, rotavirus) - Diagnóstico: aumento de bilirrubina directa y enzimas con patrón de colestasis - ecografía: signo de la cuerda triangular (estructura hiperecogénica encima de la bifurcación portal) - tratamiento: trasplante hepático a los 2 años de edad y cirugía de Kasai y antes de los 60 días de vida |
|
Tipos de atresia biliar
|
Tipo 1 obstrucción del colédoco
tipo 2 obliteración del conducto hepático común tipo 3 afecta toda la vía biliar extrahepática |
|
Quiste del colédoco
|
- Dilatación congénita de la vía biliar extrahepática
- Es más común el sexo femenino - Dilatación del conducto hepático común - clínica masa y dolor abdominal colangitis febril diagnóstico ultrasonido |
|
Factores dependientes de vitamina k
|
1972
II, VII, IX, X |
|
Enfermedad hemorrágica del recién nacido
|
Coagulopatía adquirida secundaria a deficiencia de los factores de coagulación dependientes de vitamina k
Diagnóstico - tp prolongado - tromboplastina parcial activado normal - INR > 4 y por lo menos uno de los siguientes datos plaquetas normales fibrinógeno normal regreso a la normalidad del tp tras la administración de vitamina k Tratamiento: - hemorragia leve: vitamina k IV 1-2 mg. - hemorragia severa: plasma fresco congelado de 10 a 15ml/kg concentrado de complejo protrombinico y vitamina k parenteral Profilaxis: vitamina k 1mg a todos los recién nacidos |
|
Formas de enfermedad hemorrágica del recién nacido
|

|
|
Atresia esofágica
|
Falta de continuidad del esófago con o sin comunicación de la vía aérea
se asocia a anomalías cardíacas como defecto septal ventricular y tetralogía de fallot clasificación 6 tipos la atresia esofagica con fistula traqueoesofagica distal o tipo 3 es la más común Clínica: salivación excesiva todo cianosis dificultad respiratoria e infección pulmonar grave. Dx: radiografía de tórax anteroposterior y lateral colocando una sonda radio opaca o medio de contraste |
|
Asociacion vacterl
|

Atresia esofagica
|
|
Hipotiroidismo congénito
|
Causado por trastornos del desarrollo de la glándula tiroides (agenesia ectopia tiroidea o hipoplasia)
Manifestaciones: edad gestacional >42 sdg peso al nacer >4 kg acrocianosis dificultad respiratoria fontanela posterior grande distensión abdominal letargo ictericia por más de 3 días posterior al nacimiento piel moteada macroglosia llanto tosco hallazgos laboratoriales t4 disminuida tsh alta |
|
Medicamentos maternos que presentan riesgo para hipotiroidismo congénito
|
Antitiroideos
salicilatos amiodarona difenilhidantoína pesticidas |
|
Caso sospechoso y caso confirmado de hipotiroidismo congénito
|
Caso sospechoso: cuadro clínico + presencia de factores de riesgo + resultado sospechoso de tamizaje neonatal
Caso confirmado: presencia de datos clínicos + perfil tiroideo con tsh >4 t4 libre <0.8 T4 total <4 |
|
Gold Standar de hipotiroidismo congénito
|
Gamagrama tiroideo con I123 o tc99
|
|
Factores de riesgo para hipotiroidismo congénito
|

|
|
Escala Kramer
|

|
|
Tétrada de sabin
|
Toxoplasmosis neonatal
Coriorretinitis hidrocefalia calcificaciones intracerebrales convulsiones |
|
Tríada de Gregg
|
Rubeola congenita
- sordera neurosensorial - alteraciones oculares (glaucoma, catarata, microftalmia, retinitis, nistagmo) - cardiopatía congénita (persistencia del ductus arterioso y estenosis de la arteria pulmonar) |
|
Tratamiento de toxoplasmosis congenita
|
- Pirinetamina + ac folico + sulfadiaxina por un año.
se añadirá prednisona si existe afectación cerebral o coriorretinitis |
|
CMV neonatal
|
Coriorretinitis
Microcefalia Ventriculares ( calcificaciones periventriculares) Detección por Pcr a partir de orina o saliva profilaxis: congelar la leche, tx ganciclovir |
|
Herpesvirus neonatal
|
Dos formas:
- local: con afección mucocutánea ocular (cataratas y coriorretinitis) - diseminada: con afectación del SNC Aparicion de exantema vesicular en la parte de presentación fetal a partir del séptimo día tratamiento Aciclovir |
|
Varicela neonatal
|
<20 sdg: Muerte fetal, bajo peso, prematuridad, lesiones cutaneas que siguen el trayecto nervioso
21 días antes del parto y hasta 5 días posteriores: varicela neonatal congénita. Enfermedad severa con afectación visceral (neumonía, hepatitis, hemorragias cutáneas) |
|
V I H neonatal
|
Determinación de carga viral a los:
- 14 a 21 días -1-2 meses - 4-6 meses si una determinación expositiva deberá referirse en brevedad tratamiento trimetropin con sulfa zidovudina y nevirapina |
|
Trypanozoma cruzi congenito
|
Pensarlo en productos de madres originarias de Centroamérica y Sudamérica
Clínica: Retardo en el crecimiento intrauterino, calcificaciones intracraneales, encefalitis, anemia, hepatoesplenomegalia, acalasia, tratamiento: Nifurtimox |
|
Sífilis congénita
|
- Neonatal temprano: RCIU, hidropesía, anemia hemolítica
- Enfermedad tardía: fascies sifilitica, dientes de Hutchinson, molares de moon (de mora de fournier), erupción maculopapular descamativa en plantas y Palmas, alrededor de la boca y del ano, articulaciones de Glutton, sordera, frontal prominente, maxilar corto, deformidad en silla de montar, signo de higoumenakis (tercio interno de la clavícula ensanchado) diagnóstico - microscopio de campo oscuro con anticuerpos inmunofluorescentes. - vdrl sérica (cuadruplicacion) - positividad de igM específica Tratamiento: Penicilina G sodica o penicilina procainica |
|
Signos radiológicos en huesos largos de los <1año que orientan al dx de sifilis congenita
|

|
|
Diagnóstico de neurosífilis en niños
|
- Positividad de FTA- ABS o TPHA/ TPPA- MHAP
- Aumento de células mononucleares (5-10/mm) o positividad de VDRL o RPR |
|
Caso Probable de sífilis
|

|
|
Caso confirmado de sifilis
|
Manifestaciones clínicas de sífilis congénita + positividad para FTA/IgM o se dentifica T. pallidum en campo oscuro
|
|
Estenosis pilorica
|

Disminución de la luz intestinal a nivel del píloro debido a hipertrofia e hiperplasia de la capa muscular en la porción antropilorica del estómago
FR - hombres primogenitos - Uso de azitromicina /eritromicina las primeras 2 semanas Es la primer causa de alcalosis metabólica hipocloremica - Ultrasonido estudio de primera elección : ojo de bovino, dona espesor d músculo pilórico >3mm longitud >17mm - SEGD cuando el usg no es concluyente (signo de la cuerda, signo del codo por acumulo de bario, doble riel, sombrilla) - Tratamiento: reposición hidroelectrolitica + corrección quirúrgica mediante pilorotomia de ramstedt |
|
Factores de riesgo para estenosis pilorica
|

|
|
Agenesia renal
|
Ausencia del riñón a una estructura metanefrica
|
|
Aplasia renal
|
Displasia severa con un riñón extremadamente pequeño
|
|
Displasia renal
|
Diferenciación anormal del parénquima renal con desarrollo de estructuras anormales
|
|
Hipoplasia renal
|
Masa renal y número de nefrona reducido
|
|
Displasia renal multiquistica
|
Displasia severa con riñones extremadamente agrandados y ocupados por estructuras quísticas lesion renal aislada en respuesta a la atresia uretral
|
|
Criptorquidia
|

Patología congénita donde uno o ambos testí***** no se encuentran dentro de la bolsa escrotal o no se pueden movilizar dentro de esta
Se recomienda revisión a edades de: 15 días 6, 12 y 24 meses Imagen: - ultrasonido o herniografia - Gold standar: laparoscopia diagnóstica tratamiento - 70% descenso testicular espontáneo en el primer año de vida - la persistencia después del año incrementa el desarrollo de tumores = orquidopexia |
|
Indicaciones de tratamiento quirúrgico en criptorquidia
|

|
|
Sx Klinefelter
|
Hipogonadismo masculino por la presencia de más de un cromosoma X, lo Qué provoca el aumento en el nivel de la hormona estimulante folicular y disminución de testosterona
Cariotipo 47 xxy o 48 xxxy Clínica: atrofia testicular infantilismo de genitales externos ausencia del desarrollo prostático esterilidad talla alta reducción de pelo corporal coeficiente intelectual normal Diagnóstico: análisis de leucocitos circulantes revelan corpúsculos de barr |
|
Síndrome de fragilidad del x
|
Trastorno causado por la repetición del trinucleotido cgg en la región del Gen fmr1 cromosoma X
Individuos normales tienen 30 repeticiones sujetos afectados más de 230. Permutantes: Los individuos de 50 a 230 copias son referidos como permutantes. Ellos no pueden transmitir la enfermedad a sus hijos pero las repeticiones amplificaran en sus hijas y afectarán a los nietos es la causa genética más común de retardo mental clínica: cara larga, mandíbula prominente, macroorquidia y retardo mental |
|
Pseudohermafroditismo femenino
|

|
|
Pseudohermafroditismo masculino
|

|
|
Factores de riesgo del raquitismo
|

|
|
Manifestaciones clínicas del raquitismo
|

|
|
Clasificación del raquitismo
|

|
|
Etapas del raquitismo
|

|
|
Raquitismo
|
- Falta de mineralización del Hueso y el cartílago en crecimiento secundario al déficit de vitamina D
- Causa más frecuente de disminución de la síntesis de vitamina D segunda disminución de la ingesta disminución En los niveles de 25 o H vitamina D confirman el diagnóstico en ausencia de manifestaciones clínicas (<30mmol) tratamiento preparados de vitamina D2 y D3 2000 U/día por 3 meses calcio oral 500 mg día profilaxis lactantes 400 unidades día de vitamina D iniciando a los 15 días del nacimiento |
|
Alergia alimentaria
|
Reacción contra glucoproteínas alimentarias en individuos genéticamente predispuestos
- 90% de las mediadas por IgE están causadas por leche de vaca huevo cacahuate soya trigo pescado y mariscos. - Las no mediadas por IgE ocurren en horas o días después de la ingesta involucran el tracto gastrointestinal con proctitis proctocolitis enteropatía o enterocolitis manifestaciones: urticaria aguda de contacto y angioedema tratamiento: eliminar el alimento específico - las reacciones leves se tratan con difenhidramina -las severas con inyección de epinefrina |
|
Suplemento profiláctico con hierro de los 6 a los 12 meses
|

Dosis profilactica de hierro elemental 2 mg/kg/dia durante 6 meses
|
|
Edad para tamizar de anemia ferropénica al lactante
|
9-12 meses
|
|
Tratamiento de anemia ferropénica
|
Sulfato ferroso 1 a 3 mg/kg/dia por 3 meses
Meta: aumento de 1 g/dL en 1 mes |
|
Fenilcetonuria
|
Error innato del metabolismo caracterizado por la ausencia de la fenilalanina hidroxilasa
Requiere tratamiento dentro de los primeros 20 días de vida para evitar la discapacidad intelectual Irreversible Tratamiento: - llevar las concentraciones sanguíneas de fenilalanina de 1.6 mg - lactancia materna arreglando fórmulas libres de fenilalanina - concentraciones que hay que mantener en los pacientes con fenilcetonuria 120 a 360 mcmol/L -vigilar mínimo 2 años |
|
Defecto genético en la fenilcetonuria
|
herencia autosómica recesiva
es una mutación en el cromosoma 12 q22 se caracteriza por déficit de fenilalanina hidroxilasa |
|
Galactosemia
|
Herencia autosómica recesiva
Enfermedad del metabolismo de hidratos de carbono (galactosa) ocasionado por una deficiencia enzimática, lo que resulta en la acumulación de metabolitos y galactosa 1 fosfato. Síntomas inician el paciente posterior a la ingesta de leche humana o fórmulas que contengan galactosa. Se manifiesta como una intoxicación aguda: - crisis convulsivas - rechazo al alimento - vómito / diarrea - ictericia - hipotonía - encefalopatía - catarata Tratamiento: La lactancia es absolutamente contraindicada. Formula base de soya |
|
Caso probable y caso confirmado de galactosemia
|
Caso probable:
Niveles de galactosa total en el tamiz neonatal son igual o mayores a 10 mg/dl Caso confirmado: Medición de galactosa uridiltransferasa (GALT) y galactosa 1 fosfato en plasma por reacción enzimática |
|
Clasificación de Berry GT
|

Clasificación establecida para la galactosemia
|
|
Farmacos contraindicados en lactancia
|

|
|
Compuesto que detecta el tamiz neonatal
|
- Fenilcetonuria = fenilalanina
- Galactosemia = galactosa total y uridiltransferasa - Hipotiroidismo = tsh - Hiperplasia suprarrenal = 17-hidroxiprogesterona - Fibrosis quística = tripsinogeno inmunorreactivo - deficiencia de glucosa 6 fosfato = g6pd |
|
En recién nacidos ¿A quién se le realiza el tamizaje para tuberculosis?
|
Se realiza la prueba de la tuberculina en:
- contacto cercano con personas que padecen o son sospechosos de tener tuberculosis - persona proveniente de lugar con alta incidencia - trabajadores de la salud - raza, etnias y poblaciones de riesgo alto (asiático, isleño, hispanoamericano) - infantes niños y adolescentes expuestos a adultos en la categoría de riesgo |
|
Referencias de peso en pediatría
|
- 3.5kg al nacimiento
- duplicación de peso al nacer a los 6 meses -10kg a la edad de un año (triplicacion de peso) - Cuadruplicacion a los 2 años - Etapa preescolar: ganancia anual de 2kg - Etapa escolar: ganancia anual entre 3 - 3.5kg/año |
|
Referencias de talla en pediatría
|
50 cm de nacimiento
76 cm al cumplir el año 91 cm a los 3 años 101 cm a los 4 años (se duplica la talla) de los 4-12 años, crecen 5cm anual |
|
Talla blanco
|
Provee valoración del crecimiento lineal de un paciente en relación a su carga genética:
Niña: «(talla paterna + talla materna) / 2» - 6.5 Niño: «(talla paterna + talla materna) / 2» + 6.5 |
|
Hitos del desarrollo
|
2 semanas = mueve la cabeza de lado a lado y prefiere los rostros
2 meses = sonrisa social y busca con los ojos la fuente de un sonido 4 meses = se levanta con las manos, sostiene la cabeza 6 meses = se sienta solo 9 meses = tira para pararse, dice mamá y papá inespecificamente, se despide con la mano 12 meses = camina, bebe de un vaso 15 meses = camina en reversa 18 meses = corre, apila cuatro cubos 2 años = sube y baja escaleras, entiende el concepto de "hoy" 3 años = camina alternando los pies, salta 4 años = salta en un pie y se viste sin ayuda 5 años = marcha talón pie, entiende el concepto de muerte 6 años = derecha e izquierda |
|
Riesgo alto para la asociación de un paciente a déficit auditivo
|

|
|
Clasificación de la desnutrición proteico calórica
|

|
|
Clasificación de Gómez
|

|
|
Clasificacion de waterlow
|

|
|
Clasificación de la OMS para desnutrición proteico calórica
|

|
|
Esquema de vacunación
|

|
|
Convulsiones convulsivas parciales
|
- No hay alteración del estado de alerta
- Se cuenta con memoria del evento - La duración varía de segundos a minutos - Puede haber progresión a una crisis generalizada (Jacksoniana) - Se presenta con manifestaciones que reflejan su origen en un área cerebral específica: *Lóbulo temporal medial: Alucinaciones olfatorias con percepción de olores desagradables. * Lóbulo temporal anterior: crisis de chupeteo labial. * Lóbulo temporal posterior: Episodios de macropsia, micropsia y vértigo. * Tumores hipotalamicos: Convulsiones gelasticas (paroxismos de risa incontrolable. |
|
Crisis Jacksonianas
|
cuando una crisis focal se generaliza
|
|
Crisis focales complejas
|
- Alteración del estado de conciencia
- Amnesia del episodio - Generalmente exceden los 30 segundos de duración, pueden estar en el lóbulo temporal o en áreas extratemporales diferentes - Se producen automatismos (chupeteo, inquietud) - Existe un periodo postictal |
|
Crisis de ausencia
|
- Duración corta
- Frecuencia alta durante el día (decenas de episodios) - Su duración no exceda los 20 segundos - Detiene la actividad motora con alteración y recuperación abrupta del estado de alerta - No tiene aura ni un periodo postictal - Se precipitan por la hiperventilación y luces parpadeantes - El patrón electroencefalografico es actividad sincrónica en puntas y ondas de 3 hz con acentuación frontal |
|
Mioclonías convulsiones
|
- Sacudidas breves e involuntarias
- únicas o en serie - De uno o más grupos musculares - La pérdida del estado de alerta es muy breve y no sobrepasa la duración de la mioclonía - Se precipitan con el despertar - No hay periodo postictal - El fenómeno se considera epiléptico si el electroencefalograma muestra descargas epileptiformes - las mioclonías no epilépticas pueden originarse en ganglios basales, tallo cerebral o cordón espinal. |
|
Crisis atónicas
|
- Pérdida súbita y brusca del tono muscular
- Duración corta y con compromiso segmentario Clínica: caída abrupta del individuo frecuentemente con heridas faciales y en el cuero cabelludo |
|
Crisis tónicas
|
-Contracciones musculares sostenidas que comprometen simultáneamente varios grupos musculares
- Su duración es variable, de segundos a minutos - Puede presentarse compromiso de toda la musculatura axial o de las extremidades de manera simétrica o asimétrica produciendo posturas en extensión y flexión. |
|
Crisis clónicas
|
- Sacudidas bruscas y rítmicas casi siempre asimétricas
- Comprometen de manera alterna grupos musculares flexores y extensores - Duración de segundos a minutos |
|
Crisis tónico- clónicas
|
Tienen inicio súbito con pérdida del estado de alerta precedido por un grito
Aparece la fase tónica con posturas alternantes en extensión y flexión Seguido por la fase clónica más prolongada y acompañada por fenómenos vegetativos (midriasis, diaforesis) y expulsión de secreciones. Durante el ataque, el EEG muestra ráfagas sincrónica de actividad de puntas seguida por descargas paroxisticas periódicas hay un periodo postictal que puede prolongarse por varios minutos |
|
Epilepsia focal benigna
|
- Suele comenzar a la edad de 5 a 10 años
- Convulsiones motoras focales que involucran la cara y el brazo, con tendencia a ocurrir durante el sueño o al despertar - Incluyen movimientos de sensaciones anormales alrededor de la cara y la boca con sialorrea y un sonido gutural rítmico El habla y la deglución se encuentran alteradas |
|
Convulsiones neonatales benignas
|
- Herencia autosómica dominante
- Error en el cromosoma 20 - Al final de la primera semana de vida se presentan convulsiones clónicas generalizadas |
|
Espasmos infantiles (Síndrome de West)
|

Tríada clásica:
- Espasmos infantiles - Deterioro psicomotor - Actividad hipsarritmico en el electroencefalograma - Inició durante el primer año de vida (3 a 8 meses ) - Se presenta como contracciones musculares simétricas y asimétricas bilaterales de aparición súbita en flexión extensión o ambas y con duración duración de 2 a 10 segundos - Ocurren en salvas y comprometen los músculos de la cara, tronco y extremidades - Se desencadenab durante periodos de somnolencia o al despertar - El patrón EEG característico + Al despertar es hipsarritmia dramáticamente anormal con ondas lentas de voltaje bajo + Durante el sueño se presentan patrones de supresión en ráfaga La causa más frecuente es esclerosis tuberosa Tratamiento: vigabatrina a dosis de 80 a 200 mg/kg/dia, si no se controlan se puede administrar valproato a dosis altas 50 a 200 mg/kg/dia |
|
Epilepsia mioclónica juvenil (Janz)
|
- Se presenta en la adolescencia
- Herencia autosómica dominante - Error en cromosoma 6p - Las crisis son de ausencia, tónicas o clónicas generalizadas y mioclónicas - La característica distintiva es que ocurren predominantemente durante los 90 minutos posteriores Al despertar Suelen resolverse rápidamente con el valproato |
|
Síndrome lennox-gastaut
|
Tríada
- Electroclinica de actividad generalizada punta onda lenta en el electroencefalograma - Múltiples tipos de crisis convulsiva - Retraso mental - 20% de los casos tienen historia previa del síndrome de West - Edad de inicio es antes de los 5 años - Son efectivos el felbamato lamotrigina topiramato y rufinamida |
|
Convulsiones astaticas-acinéticas o atónicas
|
- Edad de 1- 3 años
- Durán 1 a 4 segundos - Se caracterizan por la pérdida del tono corporal con caídas al suelo, caídas de la cabeza y desplantes hacia adelante o hacia atrás - Las crisis son más frecuentes al despertar o al intentar conciliar el sueño - Los pacientes suelen tener retardo mental o anormalidades cerebrales subyacentes - La esclerosis tuberosa es la causa más frecuente |
|
Afasia epiléptica adquirida (síndrome de landau-kleffner)
|
- Pérdida abrupta del lenguaje previamente adquirido en niños pequeños
- Déficit auditivo cortical (agnosia auditiva) - EEG epileptiforme durante el sueño, especialmente en la región perisilviana dominante. |
|
Encefalitis de Rasmussen
|
- Inflamación cerebral focal progresiva y crónica de origen desconocido.
- Suele iniciar a la edad de 6 a 10 años como actividad convulsiva focal persistente - En meses se desarrolla hemiplejia y deterioro cognitivo encontrándose atrofia del área involucrada en la Tac - La hemisferectomia ha sido el único tratamiento exitoso |
|
Convulsiones febriles
|
Niños de 6 meses a 6 años
Son crisis convulsivas que se presentan exclusivamente con la presencia de hipertermia Se clasifican en simples y complejas: - SIMPLES: *tienen una duración < 15 min *son tónico-clónicas generalizadas *se presentarán en sólo una ocasión en un periodo de 24 horas en un niño con desarrollo adecuado y neurológicamente normal *pronóstico excelente *no requiere tratamiento, solo control de temperatura -COMPLEJAS * se presentan con un patrón focal *duran más de 15 minutos o *se presentan varias veces en el episodio febril o en un niño con afectación o no neurológica previa *Tx valproato de magnesio |
|
Tumores del sistema nervioso central
|
LOCALIZACIÓN
- 50% son de localización infratentorial (cerebelo y cuarto ventrí****) - 20% ocupan la región supraselar y diencefálica - 30% son supratentoriales HISTOLOGICAMENTE - tumores gliales: astrocitos, ependimomas - no gliales: meduloblastoma y otros tumores |
|
Retinoblastoma
|
Tumor intraocular maligno derivado del neuroectodermo
Presentacion entre el nacimiento y los 6 años Mutación en el gen supresor de tumor Rb1 en el cromosoma 13q14 Surge en la retina neural de forma unilateral o bilateral (los sujetos con tumores bilaterales tienen un riesgo alto de desarrollar tumores secundarios y sus hijos tienen un riesgo de 50% desarrollar la enfermedad) Clínica: - leucocoria - estrabismo sin leucocoria - opacidad corneal - heterocromía de Iris - inflamación - hifema Diagnóstico: oftalmoscopia directa fotografía de campo amplio digital ultrasonido ocular (depósitos de calcio) y RM util en detección de tumores menores a 1mm Tratamiento: - Retinoblastoma unilateral focal: Enucleacion - Retinoblastoma bilateral y simétricos correspondientes a grupos c y d : quimioterapia neoadyuvante |
|
Clasificación del retinoblastoma
|

|
|
Clasificación Grabowski - Abramson
|

|
|
Quimioterapia para el retinoblastoma
|
Carboplatino
vincristina etoposido |
|
Tumores que se asocian al retinoblastoma
|
Osteosarcoma
fibrosarcoma y melanoma |
|
Tumor de Wilms (nefroblastoma)
|
- Cáncer originado en el parenquima renal
- Edad de 2 a 4 años - Mutación de genes WT1 Asociación con WAGR(tumor de Wilms + aniridia + genitourinarias malformaciones + retardo mental - Mutacion de genes WT2 asociación con Beckwith-Wiedemann. Clínica: - tumor abdominal palpable - dolor abdominal - hipertensión - hematuria macroscópica y microscópica -fiebre Diagnóstico: - TAC abdominal con doble contraste - Estudio histopatologico (se considera desfavorable la anaplasia difusa) - biopsia transquirúrgica sólo se efectúa cuando el tumor es irresecable |
|
Tratamiento del tumor de Wilms
|
Multimodal incluye quimioterapia cirugía y radioterapia.
- Quimioterapia neoadyuvante: vincristina, doxorrubicina, ciclofosfamida, etopósido e ifosfamida. Indicaciones: * enfermedad bilateral que invade órganos adyacentes * trombo tumoral en la vena cava por encima del nivel de las venas suprahepaticas * tumor que a consideración del cirujano implicará una morbilidad o mortalidad mayores en caso de resecarse * alteración y restricción ventilatoria severa, producida por la enfermedad metastásica pulmonar - Nefrectomía total: * enfermedad en estadio 1 y 2 - Quimioterapia neoadyuvante y nefrectomía parcial: * enfermedad bilateral * pacientes con un solo riñón * enfermedad renal crónica subyacente - Radioterapia: * contaminación peritoneal transquirúrgica |
|
Meduloblastoma
|
- Se presenta en la primera década de vida (entre los 5 y 10 años)
- Los tumores surgen típicamente en la línea media del vermis cerebelar con extensión variable dentro del cuarto ventrí**** |
|
Craneofaringioma
|
- Tumor benigno surgido de los remanentes de la bolsa de rathke
- Localización supracelular - Parcialmente calcificado, sólidos o mixtos con componente quístico - niños y entre 55 y 65 años Clínica: - Alteraciones visuales - cefalea - trastornos del crecimiento en los niños - hipopituitarismo en los adultos Tratamiento: cirugía y radioterapia |
|
Neuroblastoma
|
- Neoplasia extracraneal más frecuente
- Surge de células del sistema nervioso simpático - Deleción o reagrupamiento del brazo corto del cromosoma 1 - 40% se localizan en la médula suprarrenal el resto en cadenas simpáticas. + Abdomen (glándula suprarrenal, ganglios paraespinales) + Tórax: mediastino posterior + Tumor cervical duro e indoloro Diagnóstico: CLINICA: Inespecifica: fiebre, malestar general y dolor. MORFOLOGÍA MICROSCOPICA: - células redondas azules y pequeñas con un fondo de neuropilas - las células neoplásicas tienen inmunotinción positiva para enolasa neuroespecifica - pueden formar rosetas de homer wright - El tumor tiene la capacidad de secretar catecolaminas, enolasa neuroespecifica y ferritina. - Puede haber niveles elevados de los metabolitos de ac vanilmandelico y homovanílico. Sitios mets Ganglios linfaticos, médula osea, hígado, piel. Mal pronóstico: Poseer la amplificación del gen MYC-N |
|
Rabdomiosarcoma
|
Neoplasia maligna originada en celulas mesenquimales primitivas con capacidad de diferenciación en músculo estriado, exclusiva en la edad pediátrica
DOS SUBTIPOS HISTOLOGICOS - Alveolar: Translocacion patognomonica t(2,13) Producen una proteína quimerica (PAX3-FOXO1) Población: Adolescente - Embrionario: Pérdida de heterocigosidad de la banda cromosómica 11p15 LOCALIZACIÓN: - cabeza y cuello (proptosis, oftalmoplejia, localización orbitaria) - Tracto genitourinario (vejiga, prostata, útero, cervix) - Extremidades |
|
Osteosarcoma
|
Neoplasia maligna de alto grado con capacidad de producir hueso inmaduro u osteoide directamente por células neoplásicas
- Edad: 15 - 19 años y 40-70 años asociado a enfermedad de Paget. - Se relaciona con el crecimiento oseo acelerado: pico de crecimiento en la adolescencia, individuos de talla alta, metafisis oseas. - LOCALIZACIÓN: Esqueleto apendicular, predilección por huesos de la rodilla 1 metafisis distal del fémur 2 metafisis proximal de la tibia 3 húmero proximal FACTORES DE RIESGO: - Radiaciones ionizantes - Virus (retrovirus: v-Src y v-fos) - Síndromes como: Rothmund-Thomson, síndrome de Bloom y Li- Fraumeni. CLINICA proceso de destrucción del hueso medular, que progresa hasta la cortical - Pérdida de función de la extremidad afectada - Edema localizado - Dolor en el sitio primario del tumor, progresivo, no cede a AINES, no es mecánico (durante el descanso o en la noche) - Deformidad y limitación de los arcos de movimiento - Distensión, red venosa colateral - fracturas patologicas METASTASIS: pulmón |
|
Diagnóstico y tratamiento del osteosarcoma
|
DIAGNÓSTICO
- Estudió inicial: Rx en 2 planos ~ áreas radiopacas y radiolucidas con formación de hueso nuevo y levantamiento del periostio (piel de cebolla) ~ formación del triangulo de codman o imagen del sol naciente - RMN es considerada la herramienta más útil para evaluar osteosarcoma - Estudio histologico: dx definitivo TRATAMIENTO - No metastásico 1) Quimioterapia neoadyuvante por 10 semanas con metrotexate, doxorrubicina, cisplatino 2) cirugía / amputación 3) Quimioterapia posquirúrgica - Metastásico: únicamente quimioterapia |
|
Sarcoma de Ewing
|
- Engloba el tumor de Askin
- Edad: 10 a 15 años - Se asocia con síndromes como Li-Fraumeni y el gen RET - Se caracteriza por la presencia de la fusion del Gen EWS con FLI1 y la translocación 11, 22 LOCALIZACIÓN Diafisis de huesos largos - Más común en el esqueleto axial (pelvis, costilla, columna, clavícula) esqueleto apendicular (fémur, tibia) CLINICA: - Dolor regional mayor a 2 semanas, se exacerba durante el ejercicio, disminuye con el reposo - Edema - Posterior un trauma leve inicien con los síntomas - Tumor palpable - Síntomas constitucionales DIAGNOSTICO: - Rx: osteolisis y reaccion periostica (imagen en capas de cebolla y triangulo de codman) - Mejor técnica: Pet - Diagnóstico: confirmado por biopsia TRATAMIENTO - Enfermedad localizada: quimioterapia neoadyuvante, resección quirúrgica y terapia post-operatoria QUIMIOTERAPIA: vincristina, ciclofosfamida, doxorrubicina, ifosfamida - Metastasis: Se ofrece quimioterapia más radioterapia |
|
Síndrome hemolítico urémico
|
Concurrencia de una tríada:
- ANEMIA HEMOLITICA MICROANGIOPATICA (Destrucción inmunológica de los eritrocitos debido al desgarro de estos por microtrombos plaquetarios // el nivel de Hb es <8// Coombs negativo // frotis de sangre periférica con esquistocitos >10%) - TROMBOCITOPENIA (<140 mil) - LESIÓN RENAL AGUDA (hematuria, proteinuria, anuria, hipertensión) CLASIFICACIÓN: SHE PRIMARIO - Se debe mutación de genes del complemento anticuerpos contra el factor H del complemento errores innatos del metabolismo de cobalamina se mutaciones del Gen diacilglicerol quinasa epsilon Dios te acompañe SHE SECUNDARIO - E. coli productora de toxina shiga - Shigella dysenteriae tipo 1 (cepas mayormente involucradas son O157:H7 - Grupo etario: menores de 5 años - La infección en humanos ocurre después de la ingesta de carne mal cocida, leche no pasteurizada, agua contaminada, frutas o vegetales contaminados - Ocurre comúnmente en verano - El período prodrómico tiene dolor abdominal, vómito y diarrea, que generalmente preceden a la aparición de SHE, entre 5 a 10 días previos su aparición súbita con la tríada clásica. DIAGNOSTICO: - Cultivo agar MacConckey para E. coli - PCR para shigella TRATAMIENTO: Soporte - Plasmaferesis: Recambio de volumen de 40-60ml/kg - Eculizumab |
|
Varicela
|
- Virus de la varicela zoster (herpes virus 3)
EPIDEMIOLOGÍA: - Periodo de incubación: 10 a 21 días - Inmunidad de por vida - Grupo etario: 1- 4 años - Primavera invierno - Transmisión por contacto directo con secreciones respiratorias y lesiones dermicas - Tiempo de exposición necesario 5min a 1hr - Factores de Riesgo: ~ Contacto con un paciente infectado ~ Convivencia con niños ~ No estar vacunado ~ Personal de preescolar ~ Inmunosupresión ~ Hacinamiento - Factores de riesgo para el desarrollo de cuadros graves: ~ Edad <1 año o > 14 años ~ Embarazo ~ Inmunodeficiencia ~ Enfermedades cutáneas diseminadas ~ EPOC ~ Presencia de > 500 lesiones en el primer brote CLINICA - Prodromico: 1-2 días antes de la aparición del exantema hay fiebre, malestar general, anorexia, cefalea, dolor abdominal. - El exantema tiene aparición cefalocaudal y se caracteriza por ser maculopapular pruriginoso - Evolución secuencial: papula- vesicula -pustula -costra - Lesiones en todos los estadios a la vez de 2 a 3 mm DIAGNOSTICO - Criterios diagnósticos: ~ Demostración del antígeno del virus de la varicela mediante PCR ~ Elevación 4 veces de los niveles de igG ~ Positividad de igM - Las células de una vesícula, con tincion de Giemsa, muestran celulas gigantes multinucleadas que contienen inclusiones eosinofilas intranucleares (prueba de Tzank) COMPLICACIONES: Sobreinfección bacteriana s. pyogenes y s. aureus, meningitis, encefalitis, púrpura trombocitopénica, neumonia. TRATAMIENTO: Sintomático. - Antipiréticos: Paracetamol y metamizol - Antipruriginosos: ~ locales: baño coloide, alcanfor, ~ antihistamínicos orales: cetirizina y difenhidramina - Antivíricos Aciclovir ribavirina |
|
Rubéola
|
- Togavirus del género rubivirus
EPIDEMIO - Período de incubación: 14-23 días - Periodo infeccioso: Comprende desde 7 días antes de la aparición de la erupción hasta 7 días después de ésta CLÍNICA: - Erupcion maculopapular rojo- rosada que inicia en la cara y se extiende en sentido caudal. - Descamación gruesa - Fiebre baja - Adenopatia retroauricular dolorosa COMPLICACIONES: - Púrpura trombocitopénica trombótica - Encefalitis DIAGNOSTICO - Aislamiento del virus y demostración de anticuerpos específicos IgM o serorrefuerzo de IgG - Confirmación mediante técnica de Elisa tratamiento de sostén Profilaxis: vacuna triple viral, la vacuna doble viral está indicada durante las epidemias a partir de un año mujeres de edad fértil en el posparto trabajadores de la salud estudiantes de prepa ejército servicios turísticos y vih positivos |
|
Sarampión
|
Familia paramyxoviridae género morbillivirus
- Período prodrómico: febril, manifestaciones respiratorias y puntos de koplik CLINICA - Erupcion maculopapular roja- púrpura de inicio clásicamente retroauricular y se extiende hacia los pies respetando las palmas y las plantas - Presenta díascopia, transiluminación y descamación fina, precedida por fiebre, tos y conjuntivitis SIGNOS - Puntos de Koplik (enantema en los carrillos frente a los segundos molares) - Lineas de Stimson (pequeñas zonas hemorrágicas en el párpado inferior) - Manchas de Herman (puntos blancos y grises con diámetro de 1 mm en las amígdalas) DIAGNOSTICO - anticuerpos IgM TRATAMIENTO Aporte de líquidos nutrientes y vitamina A REFERENCIA SEGUNDO NIVEL: - <1 año - >1 año con complicaciones infecciosas graves: otitis media, laringotraqueitis, CRUP del sarampión, neumonía, bronquiolitis, diarrea y deficiencia de vitamina A. - Niños con desnutrición grado 3 - Niños con inmunodeficiencia PROFILAXIS: - Administración de la vacuna triple viral - En caso de aparición o importación de brote es recomendable aplicar la vacuna antes del año en lactantes de 6 a 11 meses - NO aplicarse si hubo reacción anafiláctica, alergia a neomicina, niños con fiebre alta y embarazadas |
|
Eritema infeccioso (Quinta enfermedad)
|
Parvovirus B19 de la familia parvoviridae
EPIDEMIOLOGÍA - Grupo etario: niños de 6 a 19 años y en edad geriátrica - Mecanismo de contagio: se adquiere mediante inhalación de aerosoles, transfusiones sanguíneas y contacto con cualquier secreción. - Período de incubación de 4-21 días - Período de contagio de 6 a 11 días previos al exantema CLÍNICA El exantema cefalocaudal aparecen tres etapas - Primera: Exantema eritematoso en frente y mejillas, que se asemeja a una mejilla abofeteada, no doloroso, con incremento de la temperatura local y palidez peribucal - Segunda: Papular distal y simétrico en tronco y piernas con apariencia de encaje - Tercero: Exantema recurrente de duración variable. DIAGNOSTICO - Pruebas serológicas: IgM - Reticulocitopenia y pancitopenia. TRATAMIENTO - Medidas de soporte - En caso de crisis aplásica: transfusiones e inmunoglobulina venosa |
|
Roseola (exantema súbito, 6ta enfermedad)
|
Herpes humano tipo 6 (Variante B) y tipo 7
- Grupo etario: de 6 meses a 3 años CLÍNICA: se distinguen dos períodos - Periodo Febril: Fiebre continua de 39 - 40°C, aparición abrupta que desaparece en 2-4 días. Puede aparecer inflamación de las membranas timpanicas, laringitis catarral y otitis serosa - Periodo exantematico: 24 horas siguientes a la defervescencia y dura 1-2 días. Maculopápulas rosadas más pequeñas que las de sarampión y con tendencia a confluir, ocupan secuencialmente tronco, cuello, cara y extremidades. Al desaparecer no dejan pigmento ni descamación DIAGNOSTICO: clínico, serología igM especifica para hhv-6 TRATAMIENTO: medidas sintomáticas puede darse foscarnet y ganciclovir |
|
Escarlatina
|
Producida por la infeccion faringea o de una herida quirúrgica por una cepa estreptocócica Beta hemolitico del grupo A productora de exotoxina pirogena
- Grupo etario: Pacientes 5-10 años - Incubación:1 a 7 días PRODROMO: fiebre, cefalea, odinofagia, náuseas, mialgias de 12 a 24 horas seguido por faringoamigdalitis - EXANTEMA maculopapular con relieve y un folí**** piloso en el centro de cada papula (piel de gallina o papel de lija) - SECUENCIALMENTE cuello- tronco y pliegues en las extremidades con predominio en inglés y codos (signo de pastia) y presenta diascopia y un tinte subictérico a la compresión. Palidez perioral (signo de filatow) y lengua aframbuesada. - Al sexto día presenta descamación gruesa en colgajos - Provoca descarga vaginal DIAGNOSTICO cultivo faríngeo es el estándar de oro para la confirmación de la infección, debe practicarse en todos los casos sospechosos de escarlatina TRATAMIENTO - Antibióticos: penicilina V, penicilina G benzatinica, amoxicilina //si es alérgico =cefalosporinas COMPLICACIONES - Precoces: angina de ludwi, sinusitis etmoidal y otitis media - Tardías: glomerulonefritis y fiebre reumática |
|
Mononucleosis infecciosa
|
Virus epstein barr
EPIDEMIOLOGÍA - Se transmite a través de la saliva - Erupción eritematosa maculopapular y morbiliforme, - fiebre, - tonsilofaringitis - linfadenopatía cervical - esplenomegalia - administración de amoxicilina puede desarrollar erupción rojo pardo o color cobre LABORATORIAL - linfocitosis - presencia de linfocitos atípicos y serología positiva para EBV - Reaccion de Paul bunnell TRATAMIENTO sintomático con el mantenimiento de hidratación adecuada y la administración de aines |
|
Enfermedad de Kawasaki
|
Síndrome mucocutáneo linfonodular vasculitis sistémica de Pequeños y medianos vasos con presencia de fiebre.
-Grupo etario: <5 años - Tres formas de la enfermedad: ~ Clasica: Fiebre >5 días y 4 o más de los siguientes signos: * Conjuntivitis bulbar bilateral no exudativa * Cambios orofaringeos (lengua de fresa, inflamación de la mucosa orofaringea y en los labios, con fisuras en ellos) * Adenopatía cervical >1.5 cm de diámetro unilateral * Exantema polimorfo * Cambios periféricos en extremidades (eritema o edema en palmas o plantas, descamacion periungueal) ~ Incompleto: fiebre por más de 5 días, con 2 o 3 criterios ~ Atípico: cumple todos los criterios, pero tiene alguna característica clínica que usualmente no se ven la enfermedad (falla renal) - Tiene tres fases clínicas: ~ Aguda: * Inicia con fiebre y termina con la defervescencia * Dura 11 días ~ Subaguda * Inicia con la resolución de la fiebre y termina con la resolución del cuadro clínico * Dura 2 semanas ~ Convalecencia inicia el final de la fase subaguda a 4 a 8 semanas después del inicio de la enfermedad LABORATORIO - Elevación de leucocitos con predominio de neutrófilos - Reactantes de fase aguda elevados - Elevación de transaminasas - Leucopenia / trombocitopenia son factores de riesgo para el desarrollo de las arterias coronarias -Todos los niños con diagnóstico de enfermedad de Kawasaki se les debe realizar electrocardiograma y ecocardiograma TRATAMIENTO - Administración de gammaglobulina - Ácido acetilsalicílico a dosis altas (80-100 mg/kg/dia) mientras exista fiebre y hasta 2-3 días después de que desaparezca, posteriormente a dosis antiagregantes (3-5mg/kg/dia) |
|
Etiología de la faringoamigdalitis
|

|
|
Faringoamigdalitis
|
- Inflamación de la mucosa faringoamigdalar
- Grupo etario: *Menores de 3 años por lo regular es viral * Adultos tiende a ser bacteriana incidencia más alta en la edad escolar CLÍNICA - Inflamación de la faringe - Tos - Odinofagia - Disfagia - Fiebre - La mucosa amigdalar se encuentra con eritema, edema, exudado, úlceras o vesículas DIAGNOSTICO: Clínico - Hay que diferenciar entre las infecciones estreptocócicas y las que no lo son, esto se hace con una prueba rápida de antígeno estreptocócico o el cultivo faríngeo este último indicado en casos de recurrencia CRITERIOS DE REFERENCIA A SEGUNDO NIVEL cianosis estridor sialorrea disfagia dificultad respiratoria epiglotitis absceso periamigdalino y retrofaringeo |
|
Tratamiento de faringoamigdalitis
|

Sintomático: Paracetamol o naproxeno.
Antibioticoterapia: clindamicina en caso de fracaso terapéutico o en caso de faringitis crónica recurrente |
|
Criterios de centor
|

Predicción de la positividad del cultivo faríngeo
|
|
Criterios Paradise
|

Se utilizan para determinar el requerimiento de amigdalectomia por faringoamigdalitis aguda recurrente
|
|
Amigdalectomia en pediátricos
|
Extracción quirúrgica de las amígdalas palatinas
INDICACIONES \Absolutas/ - Obstrucción de la vía aérea superior por hipertrofia amigdalina grado 3 o 4 - Amigdalitis recurrente \Relativas/ - absceso periamigdalino - tumor amigdalino - apnea obstructiva del sueño - dos episodios de crisis convulsivas febriles - infección por s. pyogenes - amigdalitis hemorrágica - quistes amigdalinos - infección Crónica por difteria COMPLICACIONES de la operación - hemorragia - faringodinia - edema - insuficiencia velofaringea - enfisema TÉCNICAS - fría: disección tradicional - caliente: electrodisección con diatermia |
|
Agentes etiológicos de la rinosinusitis
|
- S. pneumoniae
- H. influenzae no tipificable - M. catarrhalis Tubos nasogastricos o nasotraqueal - Klebsiella - Pseudomonas Inmunocomprometidos - Aspergillus (mucor) - Zigomicetes (rhizopus) |
|
Rinosinusitis aguda
|
Proceso infeccioso e inflamatorio agudo a nivel de nariz y senos paranasales que persiste por >10 días y <3 meses
- puede ser infeccioso, alérgico, no alérgico CLÍNICA - Rinorrea persistente mucopurulenta unilateral o bilateral - Congestión nasal - Tos especialmente durante la noche - Halitosis MÉTODO DIAGNOSTICO el más certero es el cultivo de la aspiración sinusal - Rx con niveles hidroaereos TRATAMIENTO - uso de lavados nasales con solución salina - amoxicilina con ácido clavulanico por 14 días - alternativa claritromicina o eritromicina - control sintomático: oximetazolina paracetamol/naproxeno TX QUIRÚRGICO - fracaso de la segunda línea en tratamiento antibiotico - sospecha de complicaciones orbitarias o intracraneales - pacientes con inmunocompromiso severo - sospecha de sepsis o malignidad |
|
Medidas para la prevención de infecciones respiratorias agudas
|

|
|
Rinitis alérgica
|
- Mediada por IgE
- Tres formas: estacional, plena y episodica - Factores de Riesgo: +antecedentes familiares de atopia +exposición a ambientes adversos como humo de tabaco o ácaros CLINICA - Ausencia de fiebre - Presencia de eosinófilos en la descarga nasal - Otras manifestaciones como: + pólipos nasales + línea transversa en el puente nasal + palidez de mucosa + edema de la mucosa de los cornetes + prurito nasal faríngeo + estornudos en salva + síntomas conjuntivales DIAGNOSTICO: - Citología nasal- prueba diagnóstica - Pruebas cutáneas= indicadas en el abordaje después de 3 meses de tratamiento supervisado TRATAMIENTO - Elección: antagonistas del receptor H1 de segunda generación (epinastina, fexofenadina, loratadina) en pacientes mayores a 2 años - corticoides nasales se consideran la primera línea en rinitis alérgica persistente -antileucotrienos tercera línea |
|
Otitis media aguda
|
Enfermedad del oído medio
AGENTES ETIOLOGICOS - S. pneumoniae - Haemophilus influenzae - Moraxella catarrhalis Grupo etario: menores de 2 años CLÍNICA - Presencia súbita de otalgia, fiebre e hipoacusia - membrana timpánica abombada - disminución de la movilidad de la membrana - líquido o derrame en el oído medio (otorrea) - membrana timpánica roja PRUEBAS DIAGNÓSTICAS: - timpanometría - otoscopia neumatica TRATAMIENTO - Amoxicilina - Fracaso terapéutico: amoxicilina con ácido clavulanico a dosis altas, cefuroxima, cefdinir o ceftriaxona. - Manejo difícil: timpanocentesis - sintomático: ibuprofeno COMPLICACIONES - derrame crónico - pérdida auditiva - colesteatoma - petrosis - extensión intracraneal - mastoiditis |
|
Otitis externa
|
«Oído de nadador»
- Inflamación con exudado en el conducto auditivo externo AGENTES ETIOLÓGICOS - P. auruginosa Px con tubos de timpanostomia: -S. aureus - S. pneumoniae - M. Catarrhalis, CLÍNICA - dolor, sensibilidad y descarga auricular - otitis externa maligna: dolor severo, sensibilidad a la movilización del lobulo, drenaje desde el conducto auditivo y parálisis facial / tejido de granulación en el conducto auditivo Tratamiento: - Preparaciones tópicas de Neomicina / polimixina o Ciprofloxacino/ofloxacino - infección relacionada con tubos de timpanostomía: quinolonas - enfermedad maligna: piperacilina con tazobactam o cefalosporinas con acción anti pseudomonica (ceftazidima- cefepima) por vía parenteral |
|
Epiglotitis
|
Infección grave que amenaza la vida
AGENTES: - Haemophilus influenzae tipo b - En inmunocomprometidos: cándida y virus herpes tipo 1 FACTORES DE RIESGO - No inmunización contra Hib - pacientes con edad de 5 a 11 años - género masculino - inmunosuprimidos - usuarios persistentes de antibióticos - pacientes oncológicos - pacientes con hipoparatiroidismo CLÍNICA inicio abrupto y progresión rápida de fiebre, dolor faríngeo intenso, estridor - dificultad respiratoria - apariencia tóxica y voz apagada o ausente, posición en trípode 4Ds - Drooling (sialorrea) - disfagia - disfonía - disnea DIAGNÓSTICO DEFINITIVO - visualización de una epiglotis edematosa hiperémica idealmente bajo laringoscopia directa - Rx lateral de cuello: signo del pulgar MANEJÓ - inicial: asegurar la vía aérea y admisión en la UCI - suplementación de oxígeno reservarse en pacientes con saturación <92% - intubación endotraqueal - antibioticoterapia: ceftriaxona, cefotaxima alternativas trimetroprim Ampicilina y sulbactam contactos recibir quimioprofilaxis con rifampicina |
|
Laringotraqueobronquitis (CRUP)
|
Enfermedad respiratoria aguda que causa obstrucción de la vía respiratoria alta
AGENTES INFECCIOSOS - Parainfluenza (tipo 1, 2 y 3) - Sincitial respiratorio EPIDEMIOLOGÍA Grupo etario: 6 meses a 3 años Temporalidad: otoño-invierno Afecta más al sexo masculino CLÍNICA: - Tríada clásica: - tos traqueal - estridor inspiratorio - disfonía - Fiebre - Dificultad respiratoria de forma abrupta o gradual CLASIFICACIÓN - Leve: Ausencia de estridor y dificultad respiratoria - Moderada: Estridor con dificultad respiratoria en reposo, sin agitación - Grave: Estridor y dificultad respiratoria grave. Amenaza la vida DIAGNOSTICO -Rx cervicales anteroposteriores: estrechamiento subglotico conocido como signo de la aguja o signo de la Torre TRATAMIENTO - Corticoides: piedra angular del tx: dexametasona 0.6 mg/kg DU o Prednisona 1mg/kg en casos leves. - Epinefrina racémica aerolisada: solo en casos graves COMPLICACION Neumonia virica |
|
Bronquiolitis
|
Afecta bronquiolos y se caracteriza por inflamación, edema y necrosis de células epiteliales, con aumento de la producción de moco y broncoespasmo
AGENTES - virus sincitial respiratorio - parainfluenza - adenovirus EPIDEMIOLOGÍA - Grupo etario: <2años - Incubación: 4-6 días - Factores de Riesgo + Antecedente de prematurez o peso neonatal <2500g + cardiopatía congénita + enfermedad pulmonar crónica del prematuro + familia de recursos bajos CLÍNICA: - tos, coriza y rinorrea que progresan en 3 a 7 días a una respiración ruidosa con sibilancias audibles - fiebre leve - prolongación de la fase espiratoria - retracciones costales y supraclaviculares - Cianosis en las formas severas DIAGNOSTICO Clínico / oximetria de pulso Rx Tórax: atrapamiento aereo TRATAMIENTO: Soporte. Sol. salina hipertonica al 3% nebulizada - Uso de salbutamol en pacientes con historia familiar de atopia PROFILAXIS Palibizumab (ac contra VSR) indicado en la prevención de cuadros severos en menores de 2 años, con enfermedad pulmonar crónica o con cardiopatías. |
|
Referencia a segundo nivel en bronquiolitis
|

|
|
Escala WOOD DOWNES
|

Para la clasificación de gravedad de la bronquiolitis
|
|
Neumonía adquirida en la comunidad
|
Infección aguda del parénquima pulmonar con 3 características:
- Adquirida por la exposición a un microorganismo presente en la comunidad -En un paciente inmunocompetente - Que no ha sido hospitalizado en los últimos 7 días EPIDEMIOLOGÍA - Grupo etario: < 5 años - Factores de riesgo: - desnutrición - bajo peso al nacer - administración exclusiva de leche materna - hacinamiento - esquema de vacunación inadecuado - exposición al humo de tabaco - asistencia a guardería AGENTES ETIOLOGICOS - S. pneumoniae - S. pyogenes - S. aureus - H. influenza tipificable - Mycoplasma pneumoniae FRACASO TERAPÉUTICO - desarrollo de insuficiencia respiratoria - persistencia de taquipnea o fiebre - afectación del estado general después de 48-72 horas de iniciado el tratamiento empírico DIAGNOSTICO Rx Tórax hemocultivos -hospitalizados toracocentesis - en caso de derrame pleural CLÍNICA -Tos - Fiebre - Expectoracion - Estertores bronquioalveolares también puede haber - Rinorrea, polipnea, dificultad respiratoria de menos de 15 días de evolución - saturación de oxígeno <94% - el parámetro que establece la gravedad es la dificultad respiratoria |
|
Tratamiento ambulatorio de neumonía adquirida en la comunidad
|

|
|
Tratamiento hospitalario de neumonía adquirida en la comunidad
|

|
|
ITU
|
- Síntomas clásicos: disuria, polaquiuria y urgencia miccional
- Menores de 5 años el síntoma más común es la fiebre. AGENTES CAUSALES: - E. coli - Klebsiella - Proteus - Enterobacter CISTITIS AGUDA Infección del epitelio de la vejiga Disuria, dolor suprapubico, hematuria y orina maloliente BACTERIURIA ASINTOMATICA presencia de un recuento significativo de bacterias en la orina en ausencia de signos DIAGNOSTICO - Urianálisis y sedimento urinario - Urocultivo con antibiograma - Esterasa leucocitaria - GS: Urocultivo -Usg renal: primer episodio de itu en menores de 3 años - cistograma miccional: solicitará en caso de sospecha de reflujo vesicoureteral y pielonefritis. TRATAMIENTO - Tmp/smx 8-12mg/kg/dia - Amoxicilina - Amoxiclav - Nitrofurantoina - Cefalosporina de primera o segunda generación |
|
UTI recurrente
|
- 3 episodios en 12 meses ó
- 2 episodios en 6 meses Pueden ser causadas por reinfección (agente diferente) o recidiva (el mismo agente, en las dos semanas siguientes a la conclusión del tratamiento) |
|
Pielonefritis
|
PIELONEFRITIS AGUDA:
- infección del parénquima renal y el sistema colector - fiebre >38.5°C -escalofríos -dolor en flanco y lumbar - diarrea - náuseas y vómito PIELONEFRITIS CRÓNICA - Inflamación, cicatrización y atrofia del parénquima renal, causada por una infección persistente - Frecuente en pacientes con reflujo vesicoureteral de evolución prolongada TRATAMIENTO ambulatorio 10 a 14 días amoxicilina con clavulanato o cefalosporinas de segunda generación |
|
Urocultivo en Pediatría
|
- Aspiración suprapúbica: 1000 CFU/ml
- Cateterismo vesical 10,000 - Chorro intermedio + Gram negativos 100,000 + Gram positivos 10,000 Se debe obtener por catéter en todos los menores de 6 meses y en las niñas menores de 2 años |
|
Causas de piuria esteril
|

|
|
Orquitis
|
Lesión inflamatoria de uno o ambos testí*****
- Niños = infecciones víricas (parotiditis) - Coliformes = prepúberes - Chlamydia trachomatis neisseria gonorrea = adolescentes sexualmente activos FACTORES DE RIESGO - antecedentes de parotiditis - aplicación de la vacuna triple viral - infección urinaria o respiratoria - malformaciones congénitas de la vía urinaria - prácticas sexuales riesgosas MANIFESTACIONES - dolor -vedema y eritema escrotal - Fiebre - hiperestesias - mialgias - induración testicular - elongación del epidídimo y - tumefacción de una o ambas parótidas - Signo de prehn: alivio el dolor con la elevación de testicular en la orquitis mientras que se agrava en la torsión testicular ultrasonido Doppler Se reserva en caso de sospecha de torsión testicular TRATAMIENTO - antiinflamatorios - uso de suspensorios - reposo de actividad física por 7 a 14 días - frío local - uso de condón hasta el término del tratamiento antimicrobiano - Piuria o positividad de urocultivo: Trimetroprim/sulfa o amoxi/clav o ceftria - Antecedente de practicas sexuales: ceftria o azitro |
|
Epididimitis
|
Inflamación del epidídimo comenzando habitualmente en el conducto deferente
ETIOLOGÍA - Lactante : virus - Pre-púberes : bacterias coliformes - Adolescentes : Chlamydia trachomatis / N. gonorrea SINTOMAS Dolor, edema, eritema y fiebre. - Secreción uretral - Dolor en el trayecto epididimario - Induración del epididimo - Signo de Prehn + |
|
Agentes etiológicos de diarrea
|

|
|
Factores de riesgo para presentar deshidratacion
|

|
|
Estándar de oro para la evaluación de la gravedad de la deshidratación
|
Comparación entre el peso corporal al ingreso Y el peso posterior a la rehidratación
signo con mayor razón de probabilidad positiva retardo del llenado capilar |
|
Criterios de hospitalización en los pacientes pediátricos con diarrea aguda
|

|
|
Solución de rehidratación oral suero vida oral
|
Bajos molaridad osmolaridad 245 sodio 75 glucosa 75
|
|
Método dhaka
|

Se utiliza para la clasificación y tratamiento de los estados de deshidratación
|
|
Plan a de hidratación oral
|

|
|
Plan B de hidratación oral
|

|
|
Plan C de hidratación
|

|
|
Escala de Alvarado
|

Se utiliza en apendicitis para la evaluación de probabilidad clínica
|
|
Escala de Ohmann
|

|
|
Antídotos
|

|
|
Toxindromes anticolinergico y colinergico
|

|
|
Toxindromes hipnótico sedante y opiaceo
|

|