- Barajar
ActivarDesactivar
- Alphabetizar
ActivarDesactivar
- Frente Primero
ActivarDesactivar
- Ambos lados
ActivarDesactivar
- Leer
ActivarDesactivar
Leyendo...
Cómo estudiar sus tarjetas
Teclas de Derecha/Izquierda: Navegar entre tarjetas.tecla derechatecla izquierda
Teclas Arriba/Abajo: Colvea la carta entre frente y dorso.tecla abajotecla arriba
Tecla H: Muestra pista (3er lado).tecla h
Tecla N: Lea el texto en voz.tecla n
![]()
Boton play
![]()
Boton play
![]()
53 Cartas en este set
- Frente
- Atrás
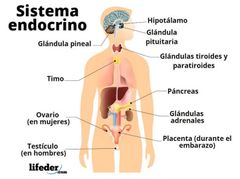
1.Anatomia y fisiología del sistema neuroendocrino
1.1 Definición |
El sistema neuro-endocrino es un conjunto de estructuras que forman al sistema endocrino y la parte del encéfalo dedicado a la emisión, control y transmisión de las sustancias que generan. Las neuronas segregan moléculas de neurotransmisor para enviar señales a células cercanas que tienen receptores adecuados. Se encarga de la producción de hormonas en nuestro organismo, así como los órganos que las secretan, cuáles producen, cantidades y función de las mismas.
¿Que es una glándula? son órganos que producen hormonas y las liberan de manera directa en la sangre desde donde viajan a los tejidos y órganos de todo el cuerpo. ¿Que son las hormonas? son los mensajeros químicos del organismo. Ayudan a controlar el estado de ánimo, el crecimiento y el desarrollo, la forma en que funcionan los órganos, el metabolismo y la reproducción. |

2. Diabetes Mellitus
2.1 Introducción |
La DM es un grupo de trastornos metabólicos que comparten el rasgo común de la hiperglucemia. Es un trastorno crónico del metabolismo de los hidratos de carbono, las grasas y las proteínas, con complicaciones a largo plazo que afectan a los vasos, riñones, ojos y los nervios
|
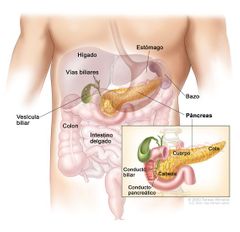
2.2 Anatomía y fisiología
|
El páncreas es un órgano alargado y angosto que está ubicado en la parte de atrás del abdomen y detrás del estómago. La parte derecha del órgano, llamada la cabeza, es la más ancha, y se ubica en la curva del duodeno, que es la primera porción del intestino delgado.
El páncreas está compuesto de 2 tipos de glándulas: • Exocrinas. La glándula exocrina secreta enzimas digestivas. Estas enzimas son secretadas en una red de conductos que se unen al conducto pancreático principal, que se extiende a lo largo del páncreas. • Endocrinas. La glándula endocrina, compuesta de los islotes de Langerhans, secreta hormonas en el torrente sanguíneo. |

2.3 Signos Y Síntomas
|
• siempre cansado.
• Producción excesiva de orina. • Pérdida de peso repentina. • Heridas que no se curan. • Siempre Hambriento. • Visión borrosa. • Siempre sediento. • entumecimiento en maños y pues. |
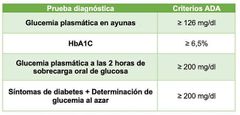
2.4 Diagnostico
|
Los signos y los síntomas de diabetes que se identifican con más frecuencia se conocen como «las 3 P»:
1. Poliuria (es decir, micción excesiva). 2. Polidipsia (es decir, sed excesiva). 3. Polifagia (es decir, apetito excesivo). Se establece el diagnóstico de prediabetes cuando: • La glucosa de ayuno es igual o mayor a 100 mg/dl y menor o igual de 125 mg/dl (GAA): |
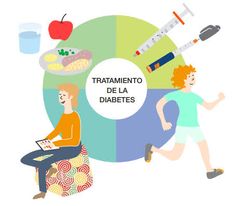
2.5 Tratamiento
|
el objetivo terapéutico es lograr concentraciones normales de glucosa en sangre (euglucemia), sin hipoglucemia y sin alterar de manera importante las actividades normales del paciente. Hay 5 componentes para el tratamiento de la diabetes:
• Dieta. • Ejercicio. • Vigilancia. • Medicamentos (cuando sean necesarios). • Enseñanza |

2.6 Intervenciones de Enfermería
|
Manejo de la medicación: Desarrollar estrategias con el paciente para potenciar el cumplimiento del régimen de medicación prescrito.
Manejo de hiperglucemia: Instruir al paciente y sus allegados en la prevención, reconocimiento y actuación ante la hiperglucemia. Manejo de hiperglucemia: Instruir al paciente y sus allegados acerca de la actuación con la diabetes durante la enfermedad, incluyendo el uso de insulina y o antidiabéticos orales, control de la ingesta de líquidos, reemplazo de los hidratos de carbono y cuando debe solicitarse asistencia sanitaria profesional, según corresponda. |

2.7 Diagnóstico de Enfermería
|
Riesgo en la recuperación quirúrgica evidenciado por incremento del nivel de glucosa en sangre.
Disposición para mejorar la autogestión de la salud como lo demuestra expresa deseos de mejorar las elecciones de la vida diaria para satisfacer los objetivos de salud. Riesgo de glucemia inestable evidenciado por autogestión ineficaz de la medicación. |

3. Insulinoterapia
3.1 Definición |
el tratamiento de la diabetes que consiste en la administración de insulina exógena, reemplazando a la insulina que produciría el cuerpo normalmente. Esta terapia se utiliza principalmente en personas que cursan diabetes tipo I y en personas que cursan con diabetes tipo ll se administra insulina cuando otros tratamientos y medicamentos no pueden controlar los niveles de glucosa en sangre.
|
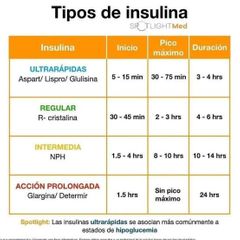
3.2 Tipos de Insulina
|
Insulinas convencionales:
Dado que la insulina tiene una vida media muy corta, se desarrollaron técnicas para aumentar la duración de su acción. Insulina regular o rápida: esta insulina es obtenida por recristalización de la insulina. Su aspecto es de una solución transparente. En caso necesario puede ser usado vía intravenosa. Su lenta absorción determina un retraso en el inicio de la acción que comienza a los 30-60. |
|
Insulina de acción intermedia: es también conocida como insulina isofánica o NPH (insulina Hagedorn Protamina Neutra), se caracteriza por una lenta absorción debido a la adición de protamina a la insulina regular, es una solución de aspecto lechoso que debe ser batida, no agitada, previo a usarla. Su acción se inicia a las 2 horas y tiene una duración total de 13 a 18 horas.
|
Análogos de Insulina:
Análogos de insulina de acción rápida: Los análogos de acción rápida tienen menor tendencia a agruparse en complejos hexaméricos en relación con la insulina humana y se absorben con más facilidad,. Insulina Lispro (Humalog®) Fue el primer análogo desarrollado e introducido en el mercado en la década de los noventa. Debe su nombre a la inversión de los residuos prolina en posición B-28 y lisina en B-29. |
|
ANÁLOGOS DE INSULINA DE ACCIÓN LENTA:
Producen una liberación de insulina más lenta y sin picos, por lo que disminuye la frecuencia de hipoglicemias nocturnas. Insulina glargina (Lantus ®): Se produce al añadir a la insulina humana, por técnicas de recombi- nación genética, dos argininas en la región C-terminal de la cadena B y sustituir la asparragina por glicina en la posición 21 de la cadena A. |
Insulinas Pre-Mezcladas: Están compuestas por mezclas en proporciones fijas de insulinas de acción rápida o análogos de rápida acción e insulinas de acción in- termedia. Están indicadas en la terapia insulínica convencional actuando tanto como insulinas basales como pre-prandiales.
|
3.3 Situación de Uso
|
Diabetes Mellitus tipo 1
Diabetes Mellitus tipo 2: puede necesitar usar insulina en forma temporal en ciertas ocasiones. Hiperglucemia severa Hiperglucemia a pesar de tratamiento oral combinado. Descompensación por cetoacidosis o estado hiperosmolar. Situaciones intercurrentes como infecciones con hiperglucemia |
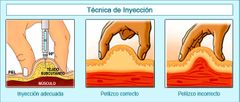
3.4 Técnica
|
REVISAR LA APARIENCIA DEL MEDICAMENTO: La insulina NPH es blanquecina y la insulina glargina es cristalina. También es importante verificar la fecha de caducidad.
LIMPIAR EL CAUCHO DEL FRASCO-VIAL CON UN ALGODÓN IMPREGNADO DE ALCOHOL. LA INSULINA NPH DEBE MEZCLARSE ROTANDO EL FRASCO ENTRE LAS MANOS (NO SE DEBE AGITAR). CARGAR LA JERINGA CON AIRE HASTA LA MARCA DE UNIDADES DE INSULINA QUE SE REQUIERAN. INYECTAR EL AIRE CARGADO EN EL FRASCO DE INSULINA Y, POSTERIORMENTE, CON LA JERINGA Y EL FRASCO INVERTIDO ASPIRAR LA DOSIS CORRESPONDIENTE. LAS ZONAS DE APLICACIÓN SON: ABDOMEN.BRAZOS, MUSCULOS Y GLÚTEOS. ROTAR LOS SITIOS DE APLICACIÓN. |
3.5 complicaciones
|
Hipoglicemia: Es la complicación más frecuente y temida de la terapia insulínica.
Aumento de peso: Cualquier tratamiento que estabilice metabólicamente a un paciente diabético descompensado producirá un aumento de peso. Lipodistrofias, se puede presentar de 2 formas: Lipodistrofia atrófica, que se manifiestan por un hundimiento de la piel en el sitio de inyección o Lipodistrofia hipertrófica se manifiestan como “pequeños tumores” sub- cutáneos y son producidos por inicialmente hipertrofia del tejido graso y luego del tejido fibroso estimulado por las inyecciones frecuentes de insulina. |
|
Edema insulínico: es poco frecuente y se presenta especialmente en diabéticos enflaquecidos con períodos prolongados de hiperglicemia, aparece 8 a 15 día después de la compensación.
Infecciones en el sitio de inyección: son infrecuentes a pesar de las mínimas condiciones de asepsia. Alergia a la insulina: ocurre en el 2-3% de los pacientes, siendo más frecuente en los con antecedentes atópicos, puede deberse a la insulina misma, a la proteína de la NPH. |
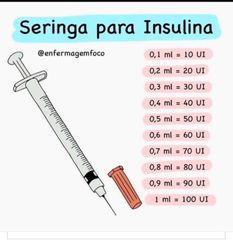
3.6 Jeringas para insulina
|
4. Alteraciones de la Tiroides
|
La enfermedades de la tiroides causan que se produzcan demasiadas o muy pocas hormona. Algunas de las diferentes enfermedades de la tiroides incluyen:
Bocio: Agrandamiento de la tiroides Hipertiroidismo: Cuando la glándula tiroides produce más hormona tiroidea de lo que su cuerpo necesita Hipotiroidismo: Cuando la glándula tiroides no produce suficiente hormona tiroidea Cáncer de tiroides Nódulos: Bultos en la tiroides Tiroiditis: Hinchazón de la tiroides |
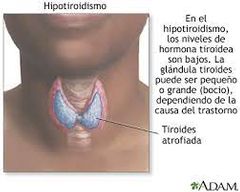
5. Hipotiroidismo
|
El hipotiroidismo, o tiroides hipoactiva, ocurre cuando la glándula tiroides no produce suficientes hormonas tiroideas para satisfacer las necesidades del cuerpo. Su tiroides es una pequeña glándula con forma de mariposa ubicada en la parte delantera de su cuello. Produce hormonas que controlan cómo el cuerpo usa la energía. Estas hormonas afectan a casi todos los órganos de su cuerpo y controlan muchas de las funciones más importantes de su cuerpo.
|
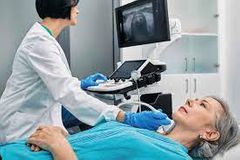
5.1 Métodos de Diagnóstico
|
Su historia clínica, incluyendo preguntas sobre sus síntomas
Un examen físico Pruebas de tiroides, como: Prueba de TSH, T3, T4 y análisis de sangre de anticuerpos tiroideos Pruebas de imagen como un examen de tiroides, ecografía o prueba de absorción de yodo radioactivo, la que mide la cantidad de yodo radioactivo que su tiroides absorbe de su sangre después de tragar una pequeña cantidad |
5.2 Causas
|
El hipotiroidismo tiene varias causas. Incluyendo:
• Enfermedad de Hashimoto: Trastorno autoinmune en el que el sistema inmunitario ataca la tiroides. Es la causa más común • Tiroiditis: Inflamación de la tiroides • Hipotiroidismo congénito: Hipotiroidismo presente al nacer • Extracción quirúrgica de parte o la totalidad de la tiroides • Tratamiento de radiación de la tiroides • Ciertos medicamentos • En casos raros, una enfermedad de la glándula pituitaria o consumir demasiado o muy poco yodo en la dieta |

5.3 Sintomas
|
Los síntomas del hipotiroidismo pueden variar de persona a persona y pueden incluir:
• Fatiga • Aumento de peso • Rostro hinchado • Problemas para tolerar el frío • Dolor articular y muscular • Estreñimiento • Piel seca • Cabello seco y delgado • Disminución de la sudoración • Períodos menstruales intensos o irregulares |
|
5.3 Sintomas
|
• Problemas de fertilidad en mujeres
• Depresión • Baja frecuencia cardíaca • Bocio, un agrandamiento de la tiroides que puede hacer que su cuello se vea hinchado. • A veces puede causar problemas para respirar o tragar • Debido a que el hipotiroidismo se desarrolla lentamente, muchas personas no notan síntomas de la enfermedad durante meses o incluso años. |
|
5.4 Tratamiento
|
El tratamiento del hipotiroidismo consiste en la reposición de la producción de la glándula tiroides. La forma más estable y eficaz de conseguirlo es administrar tiroxina (T4), pues posee una vida prolongada y en el organismo se transforma en parte en T3 con lo que no es necesario reemplazar esta última hormona.
Durante el tratamiento para el hipotiroidismo, se suele tomar el medicamento de la hormona tiroidea, levotiroxina (Levo-T, Synthroid, otros), todos los días. El medicamento se toma por vía oral. Restablece los niveles de la hormona en un rango saludable y elimina los síntomas del hipotiroidismo. |
|
5.5 intervenciones de enfermeria
|
Asesoramiento nutricional
• Establecer una relación terapéutica basada en la confianza y el respeto • Facilitar la identificación de las conductas alimentarias que se desean cambiar • Proporcional información, si es necesario, acerca de la necesidad de modificación de la dieta por razones de salud: pérdida de peso, restricción de sodio, reducción del colesterol. • Determinar las actitudes y creencias de los allegados acerca de la comida, el comer y el cambio nutricional necesario del paciente. |
|
5.6 Diagnosticos de Enfermería
|
• Disposición para mejorar la nutrición manifestado por expresa deseo de mejorar la nutrición
• Fatiga relacionada con estilo de vida no estimulante manifestado por incremento de síntomas físicos • Disposición para mejorar el autocuidado relacionado con expresa deseo de aumentar el autocuidado • Disposición para mejorar la autogestión de la salud manifestado por expresa deseos de mejorar las elecciones de la vida diaria para satisfacer los objetivos de salud • Disposición para mejorar la nutrición manifestado por expresa deseo de mejorar la nutrición • Fatiga relacionada con estilo de vida no estimulante manifestado por incremento de síntomas físicos • Disposición para mejorar el autocuidado relacionado con expresa deseo de aumentar el autocuidado • Disposición para mejorar la autogestión de la salud manifestado por expresa deseos de mejorar las elecciones de la vida diaria para satisfacer los objetivos de salud |
6. Hipertiroidismo
|
El hipertiroidismo, o tiroides hiperactiva, ocurre cuando la glándula tiroides produce más hormonas tiroideas de las que su cuerpo necesita.
|
6.1 Sintomas
|
Los síntomas del hipertiroidismo pueden variar de persona a persona y pueden incluir:
• Nerviosismo o irritabilidad • Fatiga • Debilidad muscular • Problemas para tolerar el calor • Problemas para dormir • Temblor, generalmente en las manos • Latidos cardíacos irregulares o rápidos • Deposiciones frecuentes o diarrea • Pérdida de peso • Cambios de humor • Bocio, un agrandamiento de la tiroides que puede hacer que su cuello se vea hinchado. |
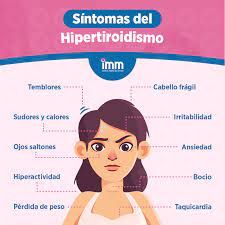
6.2 Causas
|
El hipertiroidismo tiene varias causas. Incluyendo:
• Enfermedad de Graves: Trastorno autoinmune en el que el sistema inmunitario ataca la tiroides y hace que produzca demasiada hormona. Es la causa más común • Nódulos tiroideos: Crecimientos en la tiroides. Suelen ser benignos (no cancerosos), pero pueden volverse hiperactivos y producir demasiada hormona tiroidea. Los nódulos tiroideos son más comunes en adultos mayores • Tiroiditis: Inflamación de la tiroides. Hace que la hormona tiroidea almacenada se filtre fuera de la glándula tiroides • Demasiado yodo: El yodo se encuentra en algunos medicamentos, jarabes para la tos, algas y suplementos a base de algas. Tomar demasiado puede causar que su tiroides produzca demasiada hormona • Demasiada medicina para la tiroides: Esto puede ocurrir si las personas que toman medicamentos para el hipotiroidismo (tiroides hipoactiva) toman demasiado |
|
6.3 Metodos de Diagnóstico
|
• Su historia clínica, incluyendo preguntas sobre sus síntomas
• Un examen físico • Pruebas para la tiroides, como: Prueba de TSH, T3, T4 y análisis de sangre de anticuerpos tiroideos • Pruebas de imagen, como un examen de tiroides, ecografía o prueba de absorción de yodo radioactivo, la que mide la cantidad de yodo radioactivo que su tiroides absorbe de su sangre después de tragar una pequeña cantidad |
|
6.4 Tratamiento
|
Los tratamientos para el hipertiroidismo incluyen medicamentos, terapia con yodo radiactivo y cirugía de tiroides:
Los medicamentos para el hipertiroidismo incluyen: • Medicamentos antitiroideos: Hacen que su tiroides produzca menos hormona tiroidea. Es probable que necesite tomar los medicamentos durante 1 a 2 años. En algunos casos, es posible que deba tomarlos durante varios años. Este es el tratamiento más simple, pero a menudo no es una cura permanente • Medicamentos betabloqueantes: Pueden reducir síntomas como temblores, latidos cardíacos rápidos y nerviosismo. Funcionan rápidamente y pueden ayudarlo a sentirse mejor hasta que otros tratamientos surtan efecto |
|
6.4 Tratamiento
|
• Terapia con yodo radioactivo: Tratamiento común y efectivo para el hipertiroidismo. Implica tomar yodo radioactivo por vía oral como una cápsula o líquido. Esto destruye lentamente las células de la glándula tiroides que producen la hormona tiroidea. No afecta a otros tejidos del cuerpo. Casi todas las personas que reciben tratamiento con yodo radiactivo desarrollan más tarde hipotiroidismo. Esto se debe a que las células productoras de hormona tiroidea han sido destruidas.
• Cirugía para extirpar parte o la mayoría de la glándula tiroides: Se realiza en casos raros. Puede ser opción para personas con bocios grandes o mujeres embarazadas que no pueden tomar medicamentos antitiroideos. Si le extirpan toda la tiroides, deberá tomar medicamentos para la tiroides de por vida. |
|
6.5 Intervenciones de enfermería
|
• Manejo de la nutrición.
• Informar sobre las alergias a los medicamentos • Información sobre la nutrición para su mejoramiento • Fomentarle una nutrición alta en carbohidratos, proteínas y minerales . • Control de la medicación • Informarle sobre el control de la medicación y evitar daños. • Informar al paciente y a sus familiares sobre el apoyo con la medicación. • Monitorizar signos vitales • Monitorización de la presión arterial, pulso, temperatura y estado respiratorio. |
|
6.6 Diagnósticos de Enfermería
|
• Desequilibrio nutricional inferior a las necesidades corporales RC ingesta diaria insuficiente EP pérdida de peso.
• Patrón de sueño alterado r/c perturbaciones ambientales m/p dificultad para iniciar el sueño, expresa insatisfacción con el sueño, expresa cansancio y ciclo de sueño no reparador. • Fatiga r/c ansiedad, síntomas depresivos, estresores, estilo de vida no estimulante y malnutrición m/p expresa cansancio, incremento de los requerimientos de descanso y expresa falta de energía. |
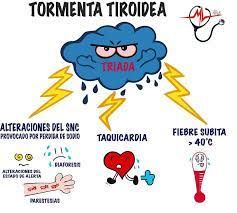
7. Crisis tirotóxica
|
La crisis tiroidea es una afección poco frecuente, potencialmente mortal, de la glándula tiroides. Se desarrolla en los casos de hipertiroidismo sin tratamiento o tiroides muy activa (tirotoxicosis).
|
|
7.1 Causas
|
La crisis tiroidea ocurre en personas con hipertiroidismo sin tratamiento debido a una situación de estrés mayor, como:
• Traumatismo • Ataque cardíaco • Infección Poco frecuente, la crisis tiroidea puede ser causada por yodo radiactivo para la enfermedad de Graves. Esta se puede presentar incluso después de una semana o más de haber recibido el tratamiento. |
|
7.2 Sintomas
|
Los síntomas son graves y pueden abarcar cualquiera de los siguientes:
• Agitación • Cambio en la lucidez mental (estado de conciencia) • Confusión • Diarrea • Aumento de la temperatura • Latidos cardíacos rápidos (taquicardia) • Inquietud • Temblores • Sudoración • Globos oculares prominentes |
|
7.3 Métodos de Diagnóstico
|
• Una lectura de presión arterial sistólica (número superior) alta con una presión arterial diastólica (número inferior) más baja en la lectura de la presión (presión de pulso amplio)
• Una frecuencia cardíaca muy alta • Antecedentes de hipertiroidismo • Un examen del cuello puede revelar que la glándula tiroides está agrandada (bocio) • Se llevan a cabo análisis de sangre para evaluar las hormonas tiroideas TSH, T4 libre y T3. |
|
7.4 Tratamiento
|
Inhibición de la síntesis de hormonas tiroideas.
Antitiroideos de síntesis • Propiltiouracilo: 600-1.000 mg / 200-400 mg / 6 horas • Carbimazol: 60-100 mg / 20-40 mg / 6 horas • Metimazol (Tirodril):60-100 mg / 20-40 mg / 6 horas Impedir la liberación de las hormonas tiroideas. • Yoduros inorgánicos • Carbonato de Litio Solución yodo-yodurada (Lugol): 8 gotas / 6 h vo. Solución saturada de yoduro potásico: 5 gotas / 6 h vo. Solución de yoduro sódico: 0,5 a 1 g / 12 h en infusión intravenosa lenta |
|
7.5 Intervenciones de Enfermería
|
2380 Manejo de la medicación
• Determinar cuales son los fármacos necesarios y administrarlos • Comprobar la eficacia del px para automedicarse • Enseñar al px cuando debe solicitar atención médica 3900 Regulación de la temperatura • Comprobar la temperatura al menos cada 2 hrs • Administrar medicamentos antipiréticos • Utilizar baños tibios, compresas de hielo o aplicación de compresas de gel |
|
7.6 Diagnósticos de Enfermería
|
• Riesgo de deterioro de la integridad cutánea relacionado con cambios hormonales, humedad, hipertermia
• Disconfort relacionado con control inadecuado de la situación manifestado por ansiedad, expresa angustia psicológica • Hipertermia relacionado con deshidratación, deterioro del estado de salud manifestado por taquicardia, taquipnea |
8. Inmunología Básica
|
La inmunología es una disciplina que trata sobre el estudio, diagnóstico y tratamiento de pacientes con enfermedades causadas por alteraciones de los mecanismos inmunológicos y de las situaciones en las que las manipulaciones inmunológicas forman una parte importante del tratamiento y/o de la prevención.
El sistema inmunológico es una red de células, órganos y tejidos los cuales se encargan de combatir las infecciones y otras enfermedades que logran entran al organismo, la rama que se encarga del estudio de este sistema y que consecuencias tiene cuando no funciona en su totalidad es la inmunología. |
|
8. Inmunología Básica
|
• Anticuerpos: El anticuerpo es una herramienta para la defensa de las células huésped, es decir, las células del organismo que se pueden ver afectadas por agentes patógenos como los virus y las bacterias.
• IgG:son las más abundantes. Existen al menos cuatro subclases de IgG. Predominan en la respuesta inmunitaria secundaria y tienen actividad antitoxina. • IgM:se producen en la respuesta inmunitaria primaria. Son formas arcaicas de elevado peso molecular se secretan a la circulación en forma pentamérica, activan fácilmente el sistema del complemento y actúan como opsoninas. |
8. Inmunología Básica
|
• IgA: es el anticuerpo predominante en las secreciones seromucosas y constituye la defensa ante las infecciones bacterianas.
• IgD:minoritaria en el plasma, se encuentra en las mucosas y en las membranas de los linfocitos B, por lo que parece jugar un papel importante en la diferenciación linfocitaria inducida por antígeno. |
|
8. Inmunología Básica
|
Linfocitos T:
Los linfocitos T son parte del sistema inmunitario y se forman a partir de células madre en la médula ósea. Ayudan a proteger el cuerpo de las infecciones y a combatir el cáncer. También se llama célula T y timocito. |
|
8. Inmunología Básica
|
Respuesta inmunitaria o inmune:
Mecanismo de defensa del cuerpo contra sustancias que considera dañinas o extrañas. Durante esta respuesta el sistema inmunitario reconoce y ataca los antígenos superficiales (por lo general, proteínas) de sustancias o microorganismos, como bacterias o virus, de manera que los ataca y en ocasiones los destruye. |
|
8. Inmunología Básica
|
Autoinmunidad:
La autoinmunidad es una respuesta inmune contra uno o varios antígenos propios. Las enfermedades autoinmunes son el resultado del daño o la pérdida de función fisiológica en órganos y tejidos debido a una respuesta autoinmune. |
9. Manejo de insulinas
|
La insulina es una hormona que segrega las células beta del páncreas, principalmente como respuesta a la presencia de glucosa en sangre y, en menor grado, de otras sustancias contenidas en
los alimentos. La acción de esta hormona es fundamental porque es la que permite que se aprovechen correctamente los alimentos. Es la máxima responsable de que la glucosa (y las proteínas y las grasas) entre dentro de las células de los tejidos periféricos (como el músculo, el hígado, etc.) donde será utilizada. |
|
9. Manejo de insulinas
|
Las insulinas se clasifican según la duración de acción en:
● Acción rápida y ultrarrápida. La insulina regular o humana se obtiene por tecnología de ADN recombinante y es idéntica a la natural. La insulina Lispro e insulina Aspart son análogos de la insulina humana en la que se modifican alguno de los aminoácidos con el fin de acelerar su absorción |
|
9. Manejo de insulinas
|
Acción intermedia. La insulina isofánica o NPH y la insulina Lispro Protamina o NPL se obtienen añadiendo protamina a una insulina de acción rápida (a la regular la NPH y a la lispro la NPL) y así retrasar su absorción y prolongar el efecto. La insulina Detemir es un análogo de la insulina humana en el que se suprime un aminoácido y se añade un ácido graso, presentando una gran afinidad por el tejido celular subcutáneo y la albúmina plasmática, lo que ralentiza su absorción y prolonga su acción.
|
|
9. Manejo de insulinas
|
Acción prolongada. La insulina Glargina es un análogo de la insulina humana diseñado para formar a pH fisiológico microprecipitados en el tejido subcutáneo que se liberan de forma lenta y continua.
|
|
9.1 Situación de uso
|
• La Diabetes Mellitus tipo 1, aparece por una destrucción de las células beta del páncreas, provocando una falta absoluta de insulina. Por este motivo, el tratamiento desde el momento del diagnóstico es la administración de insulina.
• En la Diabetes Mellitus tipo 2, suele haber una acción insuficiente de la insulina en los tejidos periféricos (llamada resistencia a la insulina), a pesar de que la producción sea correcta. Normalmente, a lo largo de su evolución, también puede ocurrir que el páncreas se agote y segregue menos insulina de la necesaria. |
|
9.2 Materiales y procedimiento
|
Materiales
• Jeringa • Torundas • Guantes • RPBI Procedimiento • Limpiar el caucho de la insulina con una torunda • Si es de aspecto lechoso girar entre las manos sin agitar • Jalar el émbolo hasta la cantidad de unidades que se desea aplicar • En posición vertical se cava la jeringa en el centro del caucho y se inyectará aire • Voltear con cuidado y extraer la cantidad de insulina que se aplicará • Revisar que no tenga burbujas. Si hay golpear ligeramente la jeringa con el dedo y regresarlas al frasco. • Limpiar con torundas el área que se vaya a inyectar • Pellizcar la piel con los dedos, índice, medio y pulgar • Introducir la aguja (90 grados) e inyectar la insulina |

9.3 Sitios de punción
|
• Zona anterior y lateral externa de los muslos.
• Zona externa superior de las nalgas. • Abdomen (dejar libre alrededor del ombligo) 5 cm de diámetro aproximadamente. • Zona externa superior de los brazos. |